מניעת כאב ביילודים - הנחיה קלינית
ערך זה נמצא בבדיקה ועריכה על ידי מערכת ויקירפואה, וייתכן כי הוא לא ערוך ומוגה.
|
| ||
|---|---|---|
| מניעת כאב ביילודים | ||

| ||
| הוועדה המקצועית | האיגוד הישראלי לניאונטולוגיה | |
| עריכה | *ד"ר איריס מורג
| |
| תחום | נאונטולוגיה | |
| קישור | באתר ההסתדרות הרפואית | |
| תאריך פרסום | דצמבר 2020 | |
| הנחיות קליניות מתפרסמות ככלי עזר לרופא/ה ואינן באות במקום שיקול דעתו/ה בכל מצב נתון | ||
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – כאב
חברי וועדת הכתיבה
- ד"ר איריס מורג - מחלקת פגים, מרכז רפואי "שמיר" (אסף הרופא)
- ד"ר איילה גובר - מחלקת פגים, המרכז הרפואי כרמל
- גב' סופי דומבה - דורון, PhD ,RNN-מחלקת פגים, מרכז רפואי "שמיר" (אסף הרופא)
- ד"ר סילביה פולדי - מחלקת פגים, בית חולים הלל יפה
- גב' אדינה דרומבוס RNN - מחלקת פגים, שערי צדק
- ד"ר איריס פריד - המטואונקולוגיה, טיפול תומך, שערי צדק
- ד"ר גדי אבבה קמפינו - המטואונקולוגיה, טיפול תומך, שיבא
- גב' דליה זילברשטיין PhD ,RN - מחלקת פגים, המרכז הרפואי מאיר
- פרופ' מתי ברקוביץ - היחידה לפרמקולוגיה קלינית, מרכז רפואי "שמיר" (אסף הרופא)
- מגר' מאיה ברלין - רוקחת, היחידה לפרמקולוגיה קלינית, מרכז רפואי "שמיר" (אסף הרופא)
- מגר' עדה גלוזמן חן - רוקחת, שירותי רוקחות, מרכז רפואי "שמיר" (אסף הרופא)
- גב' אירנה קליינמן - רוקחת, שירותי רוקחות, מרכז רפואי "שמיר" (אסף הרופא)
רקע מדעי
המערכות הנוירואנטומית והנוירואנדוקרינית מאפשרות העברת גירויי כאב בפגים החל משבועות צעירים מאד.
פעולות המעוררות כאב במבוגרים מעוררות כאב גם בפגים אולם, בניגוד למבוגרים, תחושת הכאב בפגים חזקה יותר וסף הגירוי הנדרש לגרימת כאב נמוך יחסית [1][2][3][4].
חשיפה חוזרת ונשנית לכאב ודחק (סטרס) בתינוקות ופגים, הנמצאים ממילא בסיכון התפתחותי, קשורה בתחלואות בטווח הקצר ובשינויים בעיבוד ובוויסות כאב וסטרס, הפרעה לקשב וליכולות הקוגניטיביות בטווח הארוך. מניעת כאב יכולה להוביל להפחתת תחלואות אלו [5][6][7][8][9][10].
פגים ותינוקות, לא רק שאינם יכולים לדווח על תחושת כאב ודחק, אלא שלעיתים, התגובות האופייניות לכאב ודחק בתינוקות בריאים, אינן נצפות בפגים או בתינוקות חולים. מכאן, שזיהוי כאב ודחק, הערכת עצמתם ומניעתם הכרחיים ותלויים בעיקר בצוותים הרפואיים [11]. גם טיפולים שגרתיים כגון שינויי מנח, החתלה או רחצה עלולים להוביל לדחק באוכלוסייה זו [12].
מחקרים מראים כי קיים יחס הפוך בין שבוע הלידה, הגיל הכרונולוגי וחומרת התחלואה לבין שכיחות הטיפול למניעת כאב הניתן על-ידי הצוותים [13]. דהיינו, בימים הראשונים לחייהם, דווקא פגים צעירים, חולים ומונשמים אינם מקבלים טיפול מספק למניעת כאב ודחק [14][15].
מטרת המסמך
יצירת בסיס מדעי, שישמש את המחלקות המטפלות ביילודים ובפגים לצורך הכנת נוהל מחלקתי פנימי למניעה, טיפול בכאב ודחק באוכלוסייה זו.
עקרונות והמלצות
מניעת כאב עדיפה על טיפול בכאב. יש לחתור למניעת כאב לפני ובמהלך כל טיפול הכרוך בכאב בתינוקות ופגים. השימוש המשולב בתרופות ובטיפולים שאינם תרופתיים עדיף על כל אחד בנפרד.
כללי
- מומלץ, שכל פגייה תנהיג תכנית כתובה למניעת כאב שתכלול את הנושאים הבאים
- הפחתת מספר הפעולות המכאיבות.
- ניטור סדיר לזיהוי כאב ביילודים המאושפזים ביחידה (שימוש בסולמות כאב)
- מניעת כאב אקטיבית ואלקטיבית בטרם ובעת ביצוע כל פעולה פולשנית
- הערכת כאב לאחר ניתוח ומניעתו (המסמך לא יעסוק בכך בהרחבה)
- התייחסות לכאב כרוני/ סטרס ומניעתו (המסמך לא יעסוק בכך)
- מתן טיפול תומך (פליאטיבי) לאוכלוסייה ייעודית (ראו נספח מס' 3)
פירוט העקרונות והמלצות
- הפחתת מספר הפעולות המכאיבות:
- תכנון מראש היא הדרך היעילה ביותר למניעת כאב. לשם כך, נדרשת ערנות. עלינו לוודא שהבדיקה אכן נחוצה ולברר האם תוביל לשינוי בטיפול
- שימוש בשיטות ניטור שאינן פולשניות כגון מד סטורציה, בילירובין עורי, מד CO2 עורי
- הרכבת עירוי עורקי לתינוקות הזקוקים לבדיקות תכופות
- הרכבת עירוי מרכזי לתינוקות הזקוקים לעירוי ממושך
- ניטור סדיר לזיהוי כאב ביילודים המאושפזים ביחידה (שימוש באומדן כאב) - מחקרים מראים, כי כאב בפגים אינו מתועד דיו ואינו מטופל דיו. ההנחה היא, כי ניטור ותיעוד טוב יותר, יוביל לשיפור בטיפול [15]. מומלץ, להשתמש באומדן כאב הכולל מדדים פיזיולוגיים והתנהגותיים ומותאם למצבו וגילו של היילוד. הערכת כאב צריכה להתבצע בזמנים קבועים ולפני ואחרי כל פעולה פולשנית/או שינוי בטיפול האנלגטי. יש לתעד את התוצאות. במידה ומדד הכאב גבוה, מומלצת, התערבות ולאחריה הערכה מחדש במטרה לוודא את יעילות ההתערבות. דוגמאות לאומדני כאב תקפים לשימוש בפגים מובאות בנספח מס' 1. (N-PASS או PIPP-R)[16][17]. קיים אומדן להערכת כאב ודחק מתמשך בפגים ויילודים, וכן, קיימים אומדנים נפרדים לתינוקות פגים מונשמים אך אלו נבדקו על קבוצות קטנות [18][19][20]. מומלצת, היכרות עם סולמות שונים והתאמת הסולם להתוויה הנדרשת [21]
- מניעת כאב אקטיבית ואלקטיבית בטרם ביצוע פעולה פולשנית:
- מומלצת מניעת כאב לפני כל פעולה הקשורה בכאב או דחק
- בכל פעולה הקשורה בכאב או דחק יש לשלב התערבויות שאינן תרופתיות דהיינו, סביבתיות והתנהגותיות (פירוט בהמשך)
- מומלץ, שילוב שיטות (תרופתיות ושאינן תרופתיות) בשל האפקט הסינרגיסטי והאדיטיבי
- שימוש באנלגזיה בדרגת השפעה עולה (ראו בהמשך)
- ריכוז ותכנון הפעולה/ות לזמן אחד, תוך מתן תשומת לב למצבו של הפג/יילוד
- תכנון מועד הדקירה והימנעות מדקירה בזמן שינה או האכלה. הזמן העדיף לדקירות הוא כאשר הפג/יילוד ערני ורגוע
- הגבלת מספר ניסיונות כושלים
- שימוש בדוקרנים לדקירת עקב עדיף על פני דקירת עקב באמצעים אחרים
- שימוש מושכל בדקירת וריד המכאיבה פחות מדקירת עקב
סוגי ההתערבויות והטיפולים
התערבויות סביבתיות והתנהגותיות [22][23][24][25]
בכל פעולה הקשורה בכאב או דחק, יש לשלב התערבויות סביבתיות והתנהגותיות שמטרתן לקדם את נוחיותו של הפג/יילוד (comfort measures).
להלן עקרונות מנחים להתערבויות מסוג זה (לדוגמה דגימת דם, הרכבת עירוי, שאיבת הפרשות):
- יש לבצע את ההליך באווירה נינוחה, ככל שניתן, תוך הפחתת גירויים עויינים (מניעת תאורה חזקה ישירה ורעש) בסביבת הפג/יילוד. כשנדרשת תאורה בעוצמה גבוהה, יש לספקה באופן המיטבי לביצוע ההליך תוך הגנת עיני הפג/יילוד ע"י כיסוין בבד עדין. מומלץ, להשתמש בתאורה ממוקדת ומתכווננת.
- יש לגשת לפג/יילוד בהדרגה, להימנע ממגע או שינויי מנח פתאומיים ובכך, לאפשר הסתגלות
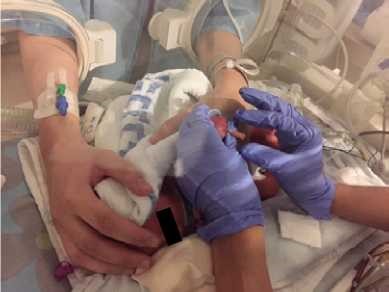
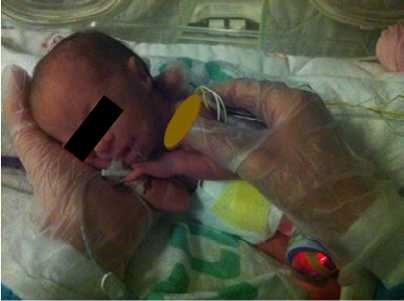
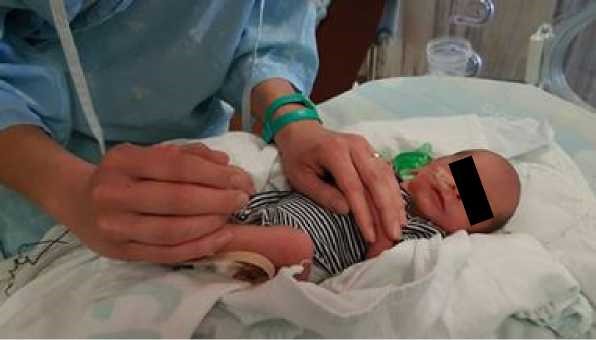
- יש להשתמש במנחים המקדמים את נוחות התינוק: גפיים בכיפוף קל ולכיוון קו האמצע, גו מעוגל, ראש וצוואר בקו המשכי עם הגו. בהליך שיש בו צורך למתוח את אחת הגפיים, יש להמשיך להקפיד על המנח ולהימנע ממתיחה קיצונית של הגפה. להשתמש בתיחום הפג/יילוד בידיים (containment, facilitated tucking) ובעיטוף עדין בשמיכה לתמיכה במנח התינוק (ראו תמונות מס' 1-3)
- בהליכים מתוכננים, יש לבדוק האם ההורים מעוניינים לתמוך בתינוק, ולהנחותם בהתאם
- מומלץ, שכל הליך יערב אדם שתפקידו לשמור על נוחות ורגיעת הפג/יילוד לפני ההליך, במהלכו ובסיומו. זוג ידיים נוספות נדרש, כדי לבצע את ההתערבויות ההתנהגותיות באופן מיטבי. כשההנחייה רגישה ונכונה, ההורים יכולים למלא תפקיד זה במגוון הליכים
- יש לתכנן את ההליכים השונים תוך התחשבות בתופעת הדחק המצטבר הנובע מריבוי הליכים המתבצעים בזמן קצר. בריכוז פעולות, יש לשקול בקפידה, האם הפג/יילוד מסוגל לעמוד ברצף הפעולות/בדיקות, ולאפשר פסק זמן (time out) להתאוששות ביניהן על פי סימני התינוק במטרה למנוע אפקט העצמה (wind up)
- לאחר ההליך, יש לעודד את הרגעת הפג/יילוד על-ידי ההורים (עיטוף, תיחום עם ידיים, ערסול, החזקה עור לעור)
- בהליך המערב מתן תמיסה ממותקת כגון סוכרוז, יש להציע מציצה, לשלב תמיכה מוטורית להשגת של תנוחה אסופה (פלקסורית), ולהמתין כ-2 דקות טרם הדקירה
התערבויות לא תרופתיות (פרוט בהמשך) [26]
הטיפולים הבאים נחשבים ל"טיפולים שאינם תרופתיים". לשילובם עם התערבויות אחרות, השפעה סינרגיסטית: סוכרוז, הנקה, מציצה, מגע עור אל עור ("קנגורו").
טיפולים תרופתיים (פרוט בהמשך)
- טיפול טופיקלי כגון משחת Lidocaine/Prilocaine (EMLA/DuoCaine)
- מתן אקמול והימנעות מ-NSAIDS
- טיפול תוך ורידי כגון Morphine או Fentanyl
- מתן תת עורי כגון Lidocaine
- הרדמה מלאה
לפירוט הטיפולים התרופתיים שלעיל ראו נספח מס' 2.
סיכום והמלצות עפ"י פעולות שכיחות (*) [26][27]
| פעולה | המלצות למניעת כאב |
|---|---|
| שאיבת הפרשות (סקשן) | סוכרוז + התערבויות לא תרופתיות |
| הכנסת זונדה[28][29] | סוכרוז + התערבויות לא תרופתיות |
| הסרת קיבוע | שימוש במסיר דבק ייעודי + התערבויות לא תרופתיות |
| דקירת עקב [30] | חימום העקב עם כרית ייעודית טרם הפעולה, שימוש בדוקרן ייעודי סוכרוז או הנקה ישירה אם מדובר בפעולה בודדת + התערבויות לא תרופתיות מומלץ, להימנע, ככל האפשר, מסחיטת העקב, פעולה זו מסבה כאב רב |
| דקירת וריד פריפרי [30] | סוכרוז או הנקה ישירה אם מדובר בפעולה בודדת + התערבויות לא תרופתיות |
| הכנסת צנטר ורידי או עורקי מלעורי (PICC)[31] | סוכרוז+ התערבויות לא תרופתיות משחה טופיקלית Lidocaine/Prilocaine (EMLA / DuoCaine) יש לשקול מתן אופיואיד בהכנסת צנתר מרכזי במונשמים |
| צנטר טבורי | התערבויות לא תרופתיות, לשקול סוכרוז. מומלץ, להימנע מתפר עור |
| הזרקה לשריר/לתת עור | סוכרוז או הנקה ישירה אם מדובר בפעולה בודדת + התערבויות לא תרופתיות + אלחוש מקומי Lidocaine/Prilocaine
(EMLA / DuoCaine) |
| ניקור מתני (LP) דיקור שלפוחית שתן[26] |
סוכרוז + התערבויות לא תרופתיות + משחה טופיקלית Prilocaine/Lidocaine |
| החדרת נקז[26] | סוכרוז + Lidocaine לתת עור+ לשקול מתן אופיאטים עדיפות לאופיאטים בעלי השפעה מהירה בזמן החדרת הנקז (בתינוקות לא מונשמים לתת מינון נמוך) יש לשקול טיפול באופיאטים במשך המצאות הנקז |
| חבישות/טיפול בפצעים/ ביופסיה | סוכרוז + התערבויות לא תרופתיות, אקמול, יש לשקול אופיאטים במצבים מורכבים |
| בדיקת עיניים ל-ROP[32][33][34] | סוכרוז + התערבויות לא תרופתיות + אלחוש מקומי בטיפות מתן דגש על שימוש בתאורה עמומה לפני ואחרי הבדיקה |
| טיפול לייזר/אווסטין ל-ROP[33] | אלחוש מקומי + יש לשקול מתן atropine בשילוב עם סדציה קצרה לאחר הטיפול, paracetamol או אופיאטים בהתאם למדדי כאב |
| מניעת כאב לאחר ניתוח[35] | שילוב תרופות עדיף: אופיאטים + paracetamol + טיפול מקומי |
| דלקת מעי נמקית NEC[36] | מצב ייחודי זה קשור בכאב עז אך בתנועתיות מופחתת של המטופל ולכן, עלול להטעות ולהוביל למדד כאב נמוך ולטיפול שאינו תואם את חומרת הכאב האמיתי במצב לאחר ניתוח, שילוב של אופיאטים וסדטיבים (באופן מתמשך) וכן, אקמול תוך ורידי |
| פרמדיקציה לצנרור קנה אלקטיבי [37][38][39][40][41][20][42] | צינרור קנה ללא שימוש באנלגזיה / סדציה צריכים להתבצע רק במקרי חרום! פרהמדיקציה צריכה לכלול נוגדי כאב (remifentanil, morphine, fentanyl, propofol ,ketamine) יש להימנע ממתן benzodiazepines (כגון midazolam) ללא תוספת נוגדי כאב ולפגים > 32 שב', מומלץ, להימנע בכלל ממתן benzodiazepines (ראו התייחסות בהמשך) יש לשקול שימוש בתרופות וגוליטיות (atropine) יש לשקול תרופות לחסימה נוירומוסקולרית (בנוכחות איש צוות בכיר) במקרה של תופעות לוואי ניתן להשתמש ב-naloxone במידה, ואין "וריד פתוח" ניתן לתת עד 2 מנות של midazolam באף אין מידע מספק בספרות לגבי הטיפול המיטבי במצבים של INSURE. יש לשקול מתן נוגדי כאב שמשך פעולתם קצר ובכלל זה fentanyl, remifentanil או propofol |
(*) בכל פעולה מומלצות התערבויות סביבתיות והתנהגותיות (ראו סעיף א').
נספח מס' 1. סולם הערכת כאב וסדציה לתינוקות ופגים: N-PASS 17
ביבליוגרפיה והערות שוליים
- ↑ Prevention and management of pain in the neonate: An update. Adv Neonatal Care. 2007. doi:10.1097/01.ANC.0000278214.49133.7d.
- ↑ Ruda MA, Ling QD, Hohmann AG, Peng YB, Tachibana T. Altered nociceptive neuronal circuits after neonatal peripheral inflammation. Science )80- (. 2000. doi:10.1126/science.289.5479.628
- ↑ Anand KJS, Scalzo FM. Can Adverse Neonatal Experiences Alter Brain Development and Subsequent Behavior? Neonatology. 2000. doi:10.1159/000014197.
- ↑ Anand KJS. Clinical importance of pain and stress in preterm neonates. Biol Neonate. 1998. doi:10.1159/000013953.
- ↑ Johnston CC, Stevens BJ. Experience in a neonatal intensive care unit affects pain response. Pediatrics. 1996. doi:10.1542/peds.107.1.105.
- ↑ Brummelte S, Grunau RE, Chau V, et al. Procedural pain and brain development in premature newborns. Ann Neurol. 2012. doi:10.1002/ana.22267.
- ↑ Valeri BO, Holsti L, Linhares MBM. Neonatal pain and developmental outcomes in children born preterm: A systematic review. Clin J Pain. 2015. doi:10.1097/AJP.0000000000000114.
- ↑ Eckstein Grunau R. Neonatal Pain in Very Preterm Infants: Long-Term Effects on Brain, Neurodevelopment and Pain Reactivity. Rambam Maimonides Med J. 2013. doi:10.5041/RMMJ.10132.
- ↑ Vinall J, Grunau RE. Impact of repeated procedural pain-related stress in infants born very preterm. Pediatr Res. 2014. doi:10.1038/pr.2014.16.
- ↑ Ranger M, Chau CMY, Garg A, et al. Neonatal Pain-Related Stress Predicts Cortical Thickness at Age 7 Years in Children Born Very Preterm. PLoS One. 2013. doi:10.1371/journal.pone.0076702.
- ↑ Newnham CA, Inder TE, Milgrom J. Measuring preterm cumulative stressors within the NICU: The neonatal infant stressor scale. Early Hum Dev. 2009. doi:10.1016/j.earlhumdev.2009.05.002.
- ↑ Bellieni C V., Iantorno L, Perrone S, et al. Even routine painful procedures can be harmful for the newborn. Pain. 2009. doi:10.1016/j.pain.2009.08.025.
- ↑ Cruz MD, Fernandes AM, Oliveira CR. Epidemiology of painful procedures performed in neonates: A systematic review of observational studies. Eur J Pain (United Kingdom). 2016. doi:10.1002/ejp.757.
- ↑ Carbajal R, Rousset A, Danan C, et al. Epidemiology and treatment of painful procedures in neonates in intensive care units. JAMA - J Am Med Assoc. 2008. doi:10.1001/jama.300.1.60.
- ↑ 15.0 15.1 Carbajal R, Eriksson M, Courtois E, et al. Sedation and analgesia practices in neonatal intensive care units )EUROPAIN(: Results from a prospective cohort study. Lancet Respir Med. 2015. doi:10.1016/S2213- 2600)15(00331-8.
- ↑ Gibbins S, Stevens BJ, Yamada J, et al. Validation of the Premature Infant Pain Profile-Revised )PIPP-R(. Early Hum Dev. 2014. doi:10.1016/j.earlhumdev.2014.01.005.
- ↑ Hummel P, Puchalski M, Creech SD, Weiss MG. Clinical reliability and validity of the N-PASS: Neonatal pain, agitation and sedation scale with prolonged pain. J Perinatol. 2008. doi:10.1038/sj.jp.7211861.
- ↑ Hunseler C, Merkt V, Gerloff M, Eifinger F, Kribs A, Roth B. Assessing pain in ventilated newborns and infants: Validation of the Hartwig score. Eur J Pediatr. 2011. doi:10.1007/s00431-010-1354-9.
- ↑ Milesi C, Cambonie G, Jacquot A, et al. Validation of a neonatal pain scale adapted to the new practices in caring for preterm newborns. Arch Dis Child Fetal Neonatal Ed. 2010. doi:10.1136/adc.2008.144758.
- ↑ 20.0 20.1 Ancora G, Lago P, Garetti E, et al. Evidence-based clinical guidelines on analgesia and sedation in newborn infants undergoing assisted ventilation and endotracheal intubation. Acta Paediatr. 2018. doi:10.1111/ apa.14606.
- ↑ Statement P. Prevention and Management of Procedural Pain in the Neonate: An Update. Pediatrics. 2016;137)2(:e20154271-e20154271. doi:10.1542/peds.2015-4271.
- ↑ Bellieni C V., Buonocore G. What we do in neonatal analgesia overshadows how we do it. Acta Paediatr Int J Paediatr. 2018. doi:10.1111/apa.14125.
- ↑ Pillai Riddell RR, Racine NM, Gennis HG, et al. Non-pharmacological management of infant and young child procedural pain. Cochrane Database Syst Rev. 2015. doi:10.1002/14651858.CD006275.pub3.
- ↑ Bembich S, Cont G, Causin E, Paviotti G, Marzari P, Demarini S. Infant Analgesia With a Combination of Breast Milk, Glucose, or Maternal Holding. Pediatrics. 2018. doi:10.1542/peds.2017-3416.
- ↑ Locatelli C, Bellieni CV. Sensorial saturation and neonatal pain: a review. J Matern Neonatal Med. 2018. doi:10.1080/14767058.2017.1366983.
- ↑ 26.0 26.1 26.2 26.3 Witt N, Coynor S, Edwards C, Bradshaw H. A Guide to Pain Assessment and Management in the Neonate. Curr Emerg Hosp Med Rep. 2016;4)1(:1-10. doi:10.1007/s40138-016-0089-y.
- ↑ S Anand KJ. Consensus Statement for the Prevention and Management of Pain in the Newborn. Vol 155.; 2001.
- ↑ Pandey M, Datta V, Rehan HS. Role of sucrose in reducing painful response to orogastric tube insertion in preterm neonates. Indian J Pediatr. 2013. doi:10.1007/s12098-012-0924-4.
- ↑ McCullough S, Halton T, Mowbray D, Macfarlane PI. Lingual sucrose reduces the pain response to nasogastric tube insertion: A randomised clinical trial. Arch Dis Child Fetal Neonatal Ed. 2008. doi:10.1136/adc.2006.110338.
- ↑ 30.0 30.1 Stevens B, Yamada J, Gy L, Ohlsson A. Sucrose for analgesia in newborn infants undergoing painful procedures - The Cochrane Library - Stevens - Wiley Online Library. Cochrane Database Syst Rev 2013. 2013. doi:CD001069 [pii]\r10.1002/14651858.CD001069.
- ↑ Lago P, Garetti E, Boccuzzo G, et al. Procedural pain in neonates: The state of the art in the implementation of national guidelines in Italy. Paediatr Anaesth. 2013. doi:10.1111/pan.12107.
- ↑ Disher T, Cameron C, Mitra S, Cathcart K, Campbell-Yeo M. Pain-Relieving Interventions for Retinopathy of Prematurity: A Meta-analysis. Pediatrics. 2018. doi:10.1542/peds.2018-0401.
- ↑ 33.0 33.1 Pirelli A, Savant Levet P, Garetti E, et al. Literature review informs clinical guidelines for pain management during screening and laser photocoagulation for retinopathy of prematurity. Acta Paediatrica, International Journal of Paediatrics. 2018.
- ↑ Chuang LJ, Wang SH, Ma MC, Lin CN, Chen CL, Huang MC. A modified developmental care bundle reduces pain and stress in preterm infants undergoing examinations for retinopathy of prematurity: A randomised controlled trial. Journal of Clinical Nursing. 2018.
- ↑ Association of Paediatric Anaesthetists of Great Britain and Ireland. Good Practice in Postoperative and Procedural Pain Management 2nd Edition, 2012 A. Pediatr Anesth. 2012.
- ↑ Meesters NJ, Van Dijk M, Knibbe CAJ, Keyzer-Dekker CMG, Tibboel D, Simons SHP. Infants Operated on for Necrotizing Enterocolitis: Towards Evidence-Based Pain Guidelines. Neonatology. 2016. doi:10.1159/000445284.
- ↑ Stevens BJ, Gibbins S, Yamada J, et al. Initial Validation and Feasibility.; 2013. www.clinicalpain.com.
- ↑ P Kumar, S E Denson, T J Mancuso, L A Papile, A R Stark, D H Adamkin, J E Baley, V K Bhutani, W A Carlo, R A Polin, R C Tan, K L Watterberg, D G Batton, E Bell, W E Engle, G I Martin, W D Barfield, A L Jefferies, S Kilpatrick, T N K Raju, C Wallman, K S W LL. Clinical report - Premedication for nonemergency endotracheal intubation in the neonate. Pediatrics. 2010. doi:doi:10.1542/peds.2009-2863.
- ↑ Zeller B, Giebe J. Opioid Analgesics for Sedation and Analgesia During Mechanical Ventilation. Neonatal Netw. 2015. doi:10.1891/0730-0832.34.2.113.
- ↑ Perlman JM, McMenamin JB, Volpe JJ. Fluctuating cerebral blood-flow velocity in respiratory-distress syndrome. Relation to the development of intraventricular hemorrhage. N Engl J Med. 1983. doi:10.1056/ nejm198307283090402.
- ↑ Ozawa Y, Ades A, Foglia EE, et al. Premedication with neuromuscular blockade and sedation during neonatal intubation is associated with fewer adverse events. J Perinatol. 2019. doi:10.1038/s41372-019- 0367-0.
- ↑ Raban MS, Joolay Y, Horn AR, Harrison MC. Newborns should be receiving premedication before elective intubation. S Afr Med J. 2014. doi:10.7196/SAMJ.8305.


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק