הבדלים בין גרסאות בדף "נפח מי השפיר במהלך ההיריון - Amniotic fluid volume during pregnancy"
| שורה 24: | שורה 24: | ||
מדידת כמות המים: | מדידת כמות המים: | ||
| − | #AFI {{כ}} | + | #מדד מי השפיר (AFI, {{כ}}Amniotic Fluid Idex): מדידת השק המירבי בכל רביע של הבטן. ריבוי מים מוגדר מעל 24 ס"מ (סנטימטר) |
| − | #Single Deepest Pocket מעל 2 ס"מ [וברוחב מזערי (Minimal) של 1 ס"מ] | + | #הכיס הבודד העמוק ביותר (Single Deepest Pocket): מעל 2 ס"מ [וברוחב מזערי (Minimal) של 1 ס"מ] |
כמעט ואין הבדל בין אוסמולריות הדם האימהי והעוברי, אבל למי השפיר אוסמולריות נמוכה יותר מזאת של דם העובר, ולכן מים נספגים על ידי העובר, דרך כלי הדם העובריים השטחיים בשליה, הטבולים במי השפיר. מצב המִיּוּם (Hydration) של האם קשור ביחס ישיר לכמות המים. בזמן התייבשות, האוסמולריות בדם האם עולה, מה שמביא למעבר נוזלים מהעובר לאם, וכתוצאה מכך מעבר נוזלים ממי השפיר לעובר. מתן ADH {{כ}}(Antidiuretic Hormone) גרם לאוסמולריות נמוכה בדם האם, שהביאה לעליה ב- AFI תוך 8 שעות מ-4 ס"מ ל-8 ס"מ. מגורים בגובה גם כן מעלים AFI. | כמעט ואין הבדל בין אוסמולריות הדם האימהי והעוברי, אבל למי השפיר אוסמולריות נמוכה יותר מזאת של דם העובר, ולכן מים נספגים על ידי העובר, דרך כלי הדם העובריים השטחיים בשליה, הטבולים במי השפיר. מצב המִיּוּם (Hydration) של האם קשור ביחס ישיר לכמות המים. בזמן התייבשות, האוסמולריות בדם האם עולה, מה שמביא למעבר נוזלים מהעובר לאם, וכתוצאה מכך מעבר נוזלים ממי השפיר לעובר. מתן ADH {{כ}}(Antidiuretic Hormone) גרם לאוסמולריות נמוכה בדם האם, שהביאה לעליה ב- AFI תוך 8 שעות מ-4 ס"מ ל-8 ס"מ. מגורים בגובה גם כן מעלים AFI. | ||
במחצית הראשונה של ההיריון, המקור העיקרי למי השפיר הוא הקרומים. בהמשך מתקיים שיווי משקל במי השפיר: | במחצית הראשונה של ההיריון, המקור העיקרי למי השפיר הוא הקרומים. בהמשך מתקיים שיווי משקל במי השפיר: | ||
| − | #שתן הנו המקור העיקרי | + | #שתן- הנו המקור העיקרי, העובר משתין כליטר ביום |
| − | #ריאות | + | #ריאות- מפרישות כ-170 מ"ל ביום |
| − | #בליעה | + | #בליעה- העובר בולע כ-750 מ"ל ביום |
| − | #ספיגה | + | #ספיגה תוך קרומית (Intramembranous)- כ-420 מ"ל ביום |
[[קובץ:Fetus.png|400px]] | [[קובץ:Fetus.png|400px]] | ||
| שורה 39: | שורה 39: | ||
==ריבוי מי שפיר== | ==ריבוי מי שפיר== | ||
| − | + | מערב כ-1% מהלידות ומוגדר כ- AFI גבוה מ- 24-25 ס"מ, בהתאם לאחוזון 95-97.5%. לפי Magann ההגדרה היא AFI של 16 ס"מ או כיס בודד של 6 ס"מ. | |
| − | + | ===אטיולוגיה=== | |
| − | ;גורמים עובריים: | + | מחצית מהמקרים של ריבוי מי שפיר הם עלומים (Idiopathic). הסיבות העיקריות הן מומים במערכת העצבים המרכזית ומומים ב[[מערכת העיכול]]. נראה ריבוי מי שפיר ב- 50% ממקרי [[anencephaly|חוסר מוח]] (Anencephaly) ו[[איטמות הוושט]] (Esophageal atresia). |
| + | |||
| + | ;גורמים עובריים לריבוי מי שפיר: | ||
*חסימה במערכת העיכול: | *חסימה במערכת העיכול: | ||
| − | ** | + | ** איטמות הוושט |
| − | ** | + | ** [[בקע סרעפתי]] (Diaphragmatic hernia) |
| − | ** | + | ** [[זפק]] (Goiter) |
| − | * | + | *מומים במערכת העצבים המרכזית |
*מומי לב | *מומי לב | ||
| − | *Non immune | + | *[[הידרופס עוברי לא אימוני]] (Non immune hydrops) |
| − | *אנמיה או FMH | + | *[[אנמיה]] או [[דימום מהעובר לאם]] (FMH, {{כ}}Fetal-Maternal Haemorrhage) |
| − | * | + | *[[טרטומה סקרוקוקסיג'אלית]] (Sacrococcygeal teratoma) |
| − | *Cystic hygroma | + | *[[היגרומה ציסטית]] (Cystic hygroma) |
| − | *Aneuploidy | + | *אנאפלואידיות (Aneuploidy) |
| − | *[[ | + | *[[תסמונת מעבר דם בין עוברים]] (TTTS, {{כ}}Twin to Twin Transfusion Syndrome) |
| − | *כוריואנגיומה בשליה | + | *[[כוריואנגיומה]] בשליה (Placental chorioangioma) |
| − | *זיהום | + | *זיהום |
| − | *Muscular dystrophy syndromes | + | *תסמונות [[ניוון שרירים]] (Muscular dystrophy syndromes) |
| − | + | ;גורמים אימהיים לריבוי מי שפיר: | |
| + | *[[סוכרת]] לא מאוזנת | ||
| − | + | ===קליניקה=== | |
| − | + | ריבוי מי שפיר הנו מצב הקשור ליותר מומים, יותר תמותה עוברית, יותר ניתוחים קיסריים ויותר סוכרת אימהית. כאשר יש ריבוי מי שפיר ומומים אנטומים , הסיכוי לאנאפלואידיות הוא 10% לעומת 1% כאשר אין מומים אנטומיים. | |
| − | + | במצב של חוסר מוח- ישנו פעפוע של נוזלים מקרומי המוח החשופים, ביחד עם הפרעה מרכזית בבליעה וחוסר ב- ADH. | |
| − | + | במצב של סוכרת- [[היפרגליקמיה]] אמהית גורמת להיפרגליקמיה עוברית והשתנה אוסמוטית. (לעוברים תהיה גם לשון גדולה). לנשים המטופלות ב[[אינסולין]] יש סיכוי גבוה פי 5 לריבוי מי שפיר. | |
| − | + | ;תסמינים אימהיים: | |
| + | *קושי בנשימה | ||
| + | *[[בצקת]] בגפיים, בפות ובקיר הבטן | ||
| + | *[[מיעוט שתן]] (Oliguria) כתוצאה מחסימת שופכן | ||
| − | + | תסמונת מראה (Mirror syndrome)- המצב האימהי מחקה את ההידרופס העוברי. היא תפתח בצקות, [[פרוטאינוריה]] ו[[רעלת היריון]]. | |
| − | + | ריבוי מי שפיר חריף מתפתח לרוב בשבועות מוקדמים של ההיריון, בשבועות 16-20, ומוביל ללידה לפני שבוע 28, ספונטנית או התערבותית בגלל תסמינים. | |
| − | |||
| − | |||
;הסיבוכים השכיחים: | ;הסיבוכים השכיחים: | ||
| − | *לידה מוקדמת | + | *[[לידה מוקדמת]] |
| − | *הפרדות שליה | + | *[[הפרדות שליה]] |
| − | *PPH | + | *הפרעה רחמית- [[דמם שלאחר לידה]] (PPH, {{כ}}Postpartum Hemorrhage) |
| − | *מצגים פתולוגים | + | *מצגים פתולוגים |
| − | * Cord | + | *[[צניחת חבל הטבור]] (Cord prolapse) |
ככל שריבוי המים גדול יותר, שיעור הסיבוכים גדול יותר. | ככל שריבוי המים גדול יותר, שיעור הסיבוכים גדול יותר. | ||
| − | + | Magann {{כ}}(2007) מצא שריבוי מים עלום קשור ל[[מקרוזומיה]], ומעלה פי 2-5 את הסיכון לתמותה מסב-לידתית (Perinatal mortality). ריבוי מי שפיר באמצע השליש השני להיריון (בין שבועות 14-27) ב- 75% חלף ספונטנית, ללא השפעה על תוצאות עובריות. בשאר המקרים ריבוי מי השפיר נמשך, וב- 20% נמצאה אנפלואידיות. | |
| − | טיפול | + | |
| + | ===טיפול=== | ||
| − | + | טיפול ב[[דיאטה]] דלת מלח, הגבלת נוזלים, תרופות משתנות ומנוחה אינם משפרים את כמות המים. יש המטפלים ב- [[Indomethacin]]. | |
| − | + | Indomethacin מגביר את התנגודת הכלייתית של העובר ואת יצור השתן. סיבוך נפוץ הנו סגירת ה[[צינור עורקני|צינור העורקני]] (Ductus arteriosus). לרוב יש לטפל למשך 72 שעות. | |
| − | + | ;פעולותיו של Indomethacin: | |
| + | *מפחית יצור מים בריאות | ||
| + | *מגביר ספיגת מים בריאות | ||
| + | *מפחית יצור שתן עוברי | ||
| + | *מגביר מעבר נוזלים דרך הממברנות | ||
| − | + | [[דיקור מי שפיר]] לצורך הפחתת מי השפיר (Amnioreduction) - נמצא בשימוש בעיקר בתסמונת מעבר דם בין עוברים. יש להקפיד על קצב של 500 מ"ל בשעה, כאשר לרוב מספיק להוציא 1,500-2,000 מ"ל. סיבוכים אפשריים כוללים ירידת מים, לידה מוקדמת והפרדות שליה. | |
| − | |||
| − | |||
| − | |||
| − | |||
===סיכום הבירור - עפ״י הנחיות קליניות מחלקתיות === | ===סיכום הבירור - עפ״י הנחיות קליניות מחלקתיות === | ||
גרסה מ־17:49, 24 באוגוסט 2013
ערך זה נמצא בבדיקה ועריכה על ידי מערכת ויקירפואה, וייתכן כי הוא לא ערוך ומוגה.
| נפח מי השפיר במהלך ההיריון | ||
|---|---|---|
| Amniotic fluid volume during pregnancy | ||
| יוצר הערך | דר' מאור ממן | |
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – מעקב היריון ובדיקות סקר טרום היריון
למי השפיר 3 תפקידים עיקריים:
- יוצרים נפח המאפשר התפתחות תקינה של הגפיים
- מגרים התפתחות תקינה של הריאות
- מונעים לחץ על חבל הטבור
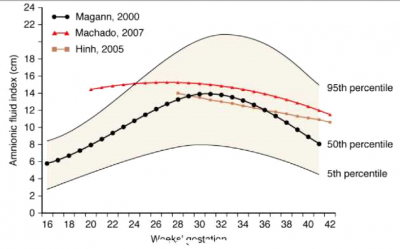
נפח מי שפיר עולה עד 1,000 מ"ל (מיליליטר) בשבוע 34. בהמשך נפחם יורד ל- 200 מ"ל בשבוע 42. בעבודה של Magann משנת 2000, מי השפיר מגיעים לשיא בשבוע 32:
מדידת כמות המים:
- מדד מי השפיר (AFI, Amniotic Fluid Idex): מדידת השק המירבי בכל רביע של הבטן. ריבוי מים מוגדר מעל 24 ס"מ (סנטימטר)
- הכיס הבודד העמוק ביותר (Single Deepest Pocket): מעל 2 ס"מ [וברוחב מזערי (Minimal) של 1 ס"מ]
כמעט ואין הבדל בין אוסמולריות הדם האימהי והעוברי, אבל למי השפיר אוסמולריות נמוכה יותר מזאת של דם העובר, ולכן מים נספגים על ידי העובר, דרך כלי הדם העובריים השטחיים בשליה, הטבולים במי השפיר. מצב המִיּוּם (Hydration) של האם קשור ביחס ישיר לכמות המים. בזמן התייבשות, האוסמולריות בדם האם עולה, מה שמביא למעבר נוזלים מהעובר לאם, וכתוצאה מכך מעבר נוזלים ממי השפיר לעובר. מתן ADH (Antidiuretic Hormone) גרם לאוסמולריות נמוכה בדם האם, שהביאה לעליה ב- AFI תוך 8 שעות מ-4 ס"מ ל-8 ס"מ. מגורים בגובה גם כן מעלים AFI.
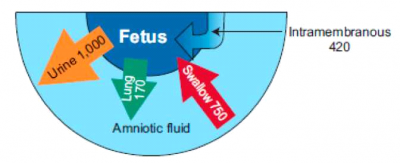
במחצית הראשונה של ההיריון, המקור העיקרי למי השפיר הוא הקרומים. בהמשך מתקיים שיווי משקל במי השפיר:
- שתן- הנו המקור העיקרי, העובר משתין כליטר ביום
- ריאות- מפרישות כ-170 מ"ל ביום
- בליעה- העובר בולע כ-750 מ"ל ביום
- ספיגה תוך קרומית (Intramembranous)- כ-420 מ"ל ביום
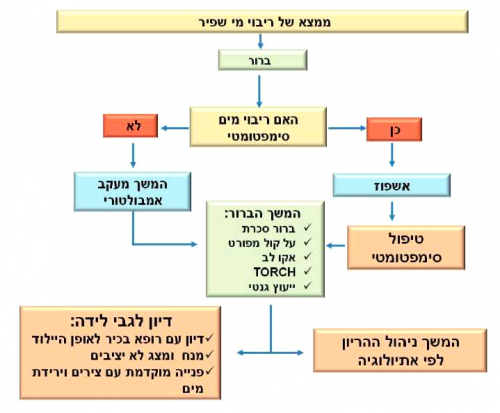
ריבוי מי שפיר
מערב כ-1% מהלידות ומוגדר כ- AFI גבוה מ- 24-25 ס"מ, בהתאם לאחוזון 95-97.5%. לפי Magann ההגדרה היא AFI של 16 ס"מ או כיס בודד של 6 ס"מ.
אטיולוגיה
מחצית מהמקרים של ריבוי מי שפיר הם עלומים (Idiopathic). הסיבות העיקריות הן מומים במערכת העצבים המרכזית ומומים במערכת העיכול. נראה ריבוי מי שפיר ב- 50% ממקרי חוסר מוח (Anencephaly) ואיטמות הוושט (Esophageal atresia).
- גורמים עובריים לריבוי מי שפיר
- חסימה במערכת העיכול:
- איטמות הוושט
- בקע סרעפתי (Diaphragmatic hernia)
- זפק (Goiter)
- מומים במערכת העצבים המרכזית
- מומי לב
- הידרופס עוברי לא אימוני (Non immune hydrops)
- אנמיה או דימום מהעובר לאם (FMH, Fetal-Maternal Haemorrhage)
- טרטומה סקרוקוקסיג'אלית (Sacrococcygeal teratoma)
- היגרומה ציסטית (Cystic hygroma)
- אנאפלואידיות (Aneuploidy)
- תסמונת מעבר דם בין עוברים (TTTS, Twin to Twin Transfusion Syndrome)
- כוריואנגיומה בשליה (Placental chorioangioma)
- זיהום
- תסמונות ניוון שרירים (Muscular dystrophy syndromes)
- גורמים אימהיים לריבוי מי שפיר
- סוכרת לא מאוזנת
קליניקה
ריבוי מי שפיר הנו מצב הקשור ליותר מומים, יותר תמותה עוברית, יותר ניתוחים קיסריים ויותר סוכרת אימהית. כאשר יש ריבוי מי שפיר ומומים אנטומים , הסיכוי לאנאפלואידיות הוא 10% לעומת 1% כאשר אין מומים אנטומיים.
במצב של חוסר מוח- ישנו פעפוע של נוזלים מקרומי המוח החשופים, ביחד עם הפרעה מרכזית בבליעה וחוסר ב- ADH.
במצב של סוכרת- היפרגליקמיה אמהית גורמת להיפרגליקמיה עוברית והשתנה אוסמוטית. (לעוברים תהיה גם לשון גדולה). לנשים המטופלות באינסולין יש סיכוי גבוה פי 5 לריבוי מי שפיר.
- תסמינים אימהיים
תסמונת מראה (Mirror syndrome)- המצב האימהי מחקה את ההידרופס העוברי. היא תפתח בצקות, פרוטאינוריה ורעלת היריון.
ריבוי מי שפיר חריף מתפתח לרוב בשבועות מוקדמים של ההיריון, בשבועות 16-20, ומוביל ללידה לפני שבוע 28, ספונטנית או התערבותית בגלל תסמינים.
- הסיבוכים השכיחים
- לידה מוקדמת
- הפרדות שליה
- הפרעה רחמית- דמם שלאחר לידה (PPH, Postpartum Hemorrhage)
- מצגים פתולוגים
- צניחת חבל הטבור (Cord prolapse)
ככל שריבוי המים גדול יותר, שיעור הסיבוכים גדול יותר.
Magann (2007) מצא שריבוי מים עלום קשור למקרוזומיה, ומעלה פי 2-5 את הסיכון לתמותה מסב-לידתית (Perinatal mortality). ריבוי מי שפיר באמצע השליש השני להיריון (בין שבועות 14-27) ב- 75% חלף ספונטנית, ללא השפעה על תוצאות עובריות. בשאר המקרים ריבוי מי השפיר נמשך, וב- 20% נמצאה אנפלואידיות.
טיפול
טיפול בדיאטה דלת מלח, הגבלת נוזלים, תרופות משתנות ומנוחה אינם משפרים את כמות המים. יש המטפלים ב- Indomethacin.
Indomethacin מגביר את התנגודת הכלייתית של העובר ואת יצור השתן. סיבוך נפוץ הנו סגירת הצינור העורקני (Ductus arteriosus). לרוב יש לטפל למשך 72 שעות.
- פעולותיו של Indomethacin
- מפחית יצור מים בריאות
- מגביר ספיגת מים בריאות
- מפחית יצור שתן עוברי
- מגביר מעבר נוזלים דרך הממברנות
דיקור מי שפיר לצורך הפחתת מי השפיר (Amnioreduction) - נמצא בשימוש בעיקר בתסמונת מעבר דם בין עוברים. יש להקפיד על קצב של 500 מ"ל בשעה, כאשר לרוב מספיק להוציא 1,500-2,000 מ"ל. סיבוכים אפשריים כוללים ירידת מים, לידה מוקדמת והפרדות שליה.
סיכום הבירור - עפ״י הנחיות קליניות מחלקתיות
- אנמנזה מפורטת, הכוללת היסטוריה ומיילדותית מלאה, עם דגש על:
- מחלות אימהיות.
- מהלך ההיריון עד עתה, ובדיקות שנעשו עד כה במהלך ההיריון:
- דיקור מי שפיר.
- חלבון עוברי.
- סקירות מערכות.
- הערכות משקל קודמות.
- העמסת סוכר.
- בדיקה פיזיקלית מלאה.
- NST - דגש על פעילות רחם, קצב לב העובר והפרעות קצב.
- TAS/TVS - הערכה סונוגרפית הכוללת:
- הערכת משקל.
- סקירה אנטומית מכוונת - מיקום הקיבה, סימנים להידרופס ?
- שלפוחית שתן, כליות וקיבה.
- אקו לב.
- בדיקות מעבדה:
- ספירת דם, תפקודי קרישה, כימיה מלאה (כולל גלוקוז, תפקודי כבד)
- קומבס בלתי ישיר.
- TORCH
- ״עוץ גנטי.
- ברור סכרת.
להנחות את היולדת לגבי:
- מנח ומצג שיכולים להשתנות.
- פנייה מוקדמת לחדר לידה במקרה של צירים וירידת מים.
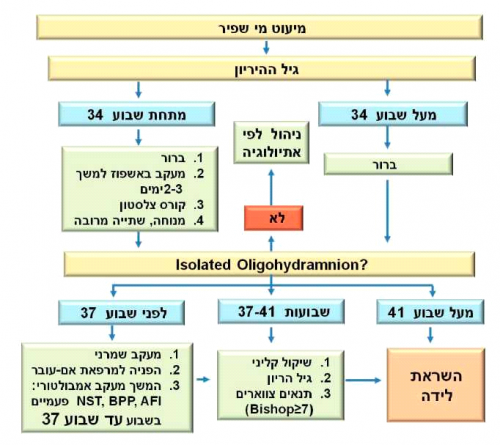
מיעוט מי שפיר
הגדרה: AFI קטן מ-5 ס"מ. שכיח יותר מעבר לשבוע 40. 12% בשבוע 41. מעבר לשבוע 41- ירידה של 25% בנפח מי השפיר בכל שבוע.
מיעוט מוקדם: קשור ל-renal agenesis, דלף כרוני. 15-25% מהמקרים קשורים למומים.
- גורמים למיעוט מי שפיר
- גורמים עובריים:
- הפרעה כרומוזומלית (טריזומיה 18, טריפלואידיות, טרנר).
- מומים מולדים (amniotic band, מומי לב כמו VSD- fallot, מומי renal agenesis ,CNS, Posterior urethral valve, כליות פוליציסטיות, חסימה ב- UP junction, היפוטיירואיד, VACTREL ,cystic hygroma, TRAP וכו').
- IUGR.
- מות עובר.
- Post-term
- ירידת מים.
- גורמים שילייתיים:
- היפרדות שליה.
- TTTS
- גורמים אימהיים:
- Uteroplacental insufficiency
- יתר לחץ דם.
- פרהאקלמפסיה.
- סכרת.
- תרופות:
- מעכבי יצור NSAIDS) PG).
- ACE-Inhibitors.
- אידיופתי.
- פרוגנוזה
הפרוגנוזה פחות טובה כאשר מיעוט המים החל מוקדם. הידבקויות של קרום האמניון יכולות לגרום ל- amniotic band syndrome עד כדי אמפוטציה. בהעדר מים, העובר נתון ללחצים מקירות הרחם, מה שיכול לגרום לדפורמציות בשלד ובעיקר בגפיים, כמו clubfoot.
עוברים בגודל תקין עם מיעוט מים לפני שבוע 37, פי 3 סיכון ללידה מוקדמת אך לא להאטה בגדילה או תמותה עוברית.
Pulmonary hypoplasia 1.1-1.4/1000
השכיחות גבוהה יותר במיעוט מים מוקדם.
- הגורמים
- העדר נוזל בריאה פוגע בהתפתחות הריאה.
- העדר תנועות נשימה מפחית זרימה של נוזל בריאות.
- לחץ על בית החזה מונע התרחבות הריאות.
מיעוט מים בשבוע 34 היה קשור בשיעור גבוה יותר משמעותית של: ניתוח קיסרי, stillbirth, מקוניום, IUGR, מלפורמציות NRFHH.
מיעוט מים מאוחר: באופן פיזיולוגי כמות המים יורדת אחרי שבוע 35.
מיעוט לפני שבוע 36 ועובר תקין אנטומית --> ניתן להמשיך מעקב שמרני.
לגבי משמעות מיעוט מי שפיר במועד, הדעות חלוקות. יש מי שהראה ש- 5>AFI קשור לפי 2.2 סיכון לניתוח קיסרי בשל מצוקה עוברית ופי 5.2 סיכוי לאפגר ב-5 דקות קטן מ-7. עבודות אחרות לא הראו הבדל משמעותי בתחלואה העוברית. אין צורך amnioinfusions רוטיני. עבודה של Fraser מ-2005 הראתה ^amnioinfusion במהלך לידה במועד עם מקוניום לא הפחיתה את שיעור ה-meconium aspiration, הניתוחים הקיסריים או התחלואה האימהית והעוברית. מטהאנליזה של Xu (2009) של 12 עבודות RCT שהשוו תוצאות עם או בלי amnioinfusion הראה תוצאות דומות.
ה-ACOG המליץ שאין לבצע amnioinfusion רוטיני בשל מקוניום, אבל, ניתן לבצע amnioinfusion אם יש האטות משתנות ללא קשר לנוכחות מקוניום.
סיכום הבירור - עפ״י הנחיות קליניות מחלקתיות
- אנמנזה מפורטת, הכוללת הסטוריה רפואית ומיילדותית מלאה, עם דגש על:
- מחלות אימהיות (יתר ל.ד, סכרת, SLE...).
- שימוש בתרופות.
- מהלך ההיריון עד עתה, ובדיקות שנעשו עד כה במהלך ההיריון: דיקור מי שפיר, חלבון עוברי, סקירות מערכות, הערכות משקל קודמות, העמסת סוכר.
- בדיקה פיזיקלית מלאה, עם דגש לשלילת ירידת מים.
- NST.
- TAS/TVS - הערכה סונוגרפית הכוללת:
- הערכת משקל.
- סקירה אנטומית מכוונת - שלפוחית שתן, כליות וקיבה.
- דופלר לתנגודת בעורק הטבורי.
- בדיקות מעבדה: ספירת דם, תפקודי קרישה וכימיה מלאה.
- ברור נוסף הנדרש רק לפני 34 שבועות היריון מלאים
- ייעוץ גנטי.
- אקו לב עובר.
- דיקור מי שפיר: כשיש חשד קליני לירידת מים, להזרקת אינדיגו-קרמין, או על פי המלצות ייעוץ גנטי, לברור קריוטיפ.
- LAC
- APLA
- TORCH
ביבליוגרפיה
- Williams 23rd 490, Amniotic Fluid Dynamics- OBGYN 09-2010
ראו גם
- לנושא הקודם: בדיקת דופלר במהלך ההיריון - Doppler test during pregnancy
- לנושא הבא: המוגלובינופתיות - היבטים מיילדותיים - Hemoglobinopathies - obstetric aspects
המידע שבדף זה נכתב על ידי ד"ר מאור ממן, מרכז רפואי רבין, בילינסון-השרון


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק