מניעה וטיפול בטרשת העורקים ובמחלות כלי דם - הנחיה קלינית
|
| ||
|---|---|---|
| מניעה וטיפול בטרשת העורקים ובמחלות כלי דם | ||
| 250px | ||
| הוועדה המקצועית | החברה לחקר, מניעה וטיפול בטרשת העורקים, החברה הישראלית לרפואה פנימית, החברה הישראלית ליתר לחץ דם, האיגוד הקרדיולוגי בישראל, איגוד רופאי המשפחה, האגודה הישראלית לסוכרת, החוג הנוירווסקולרי של החברה הנוירולוגית בישראל, החברה הישראלית לתזונה קלינית | |
| תחום | פנימית | |
| קישור | באתר החברה הישראלית לטרשת עורקים | |
| תאריך פרסום | 2009 | |
| הנחיות קליניות מתפרסמות ככלי עזר לרופא/ה ואינן באות במקום שיקול דעתו/ה בכל מצב נתון | ||
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – טרשת עורקים ומחלות כלי דם
כל המלצות שיפורטו להלן אינן באות להחליף את שיקול הדעת הקליני של הרופא ויש לשפוט בכל מקרה פרטי את מידת התאמתן ויכולת ישומן.
טרשת העורקים היא מהגורמים העיקריים לתמותה ותחלואה בעולם המערבי בכלל ובישראל בפרט. בעשורים האחרונים אותרו לא מעט גורמי סיכון להתפתחותה, ובמקביל נעשה מאמץ רב לטפל בהם. כתוצאה מכך נמצאות התחלואה התמותה ממחלות הנובעות מטרשת העורקים במגמת ירידה בישראל ומחוץ לה.
ההמלצות באות לעדכן את אלו שפורסמו על ידי החברה לחקר, מניעה וטיפול בטרשת העורקים בשנת 2005, בהתחשב במחקרים ובקווי הנחיה של ארגוני הרפואה המובילים בעולם ובנסיבות ובצרכים המיוחדים של מערכת הבריאות והרפואה בישראל.
ההמלצות מתרכזות בעיקר
- בחולים עם מחלה טרשתית מוכחת (כלילית, מוחית איסכמית, בעורקים ההיקפיים או/ו באבי העורקים)
- בחולים עם סוכרת או שילוב גורמי סיכון המעמיד אותם ברמת סיכון גבוהה, הדומה לזו של חולים עם מחלה טרשתית מוכחת (רמת סיכון גבוהה בהתאם להגדרות שמפורטות בהמשך)
- באנשים ללא מחלת כלי דם מוכחת אך הנמצאים בסיכון לחלות במחלת לב וכלי דם - (רמת סיכון בינונית)
- באנשים ללא מחלת כלי דם מוכחת עם מיעוט גורמי סיכון (רמת סיכון נמוכה)
הערכת הסיכון הגלובלי תוגדר לפי אחת משתי השיטות הבאות (טבלה מס' 1): ה-SCORE האירופאי המגדיר את הסיכון לתמותה ממחלות לב ואירועים ווסקולאריים בטווח של 10 השנים הקרובות, בעוד שנוסחאת פרמינגהם (Framingham) האמריקאית מגדירה את הסיכון לתחלואה ו/או תמותה מאירוע כלילי בטווח של 10 השנים הקרובות.
ניתן לסווג את דרגות הסיכון בצורה הבאה:
- סיכון גבוה: > 5 אחוזים לפי ה- SCORE או > 20 אחוזים לפי פרמינגהם
- סיכון בינוני: 5-2 אחוזים לפי ה- SCORE או בין 10 אחוזים ל-20 אחוזים לפי פרמינגהם
- סיכון נמוך: < 2 אחוזים לפי ה-SCORE ו < 10 אחוזים לפי פרמינגהם
באנשים צעירים עם גורמי סיכון, בהם הנוסחאות אינן משקפות נכונה את הסיכון לטווח ארוך, יש לקחת בחשבון גם את הסיכון המחושב בהגיעם לגיל 60.
המצאות של עדות הדמייתית או מעבדתית לטרשת או לתהליך דלקתי החשוד כטרשתי מעלה את דרגת הסיכון המחושבת לפי הפרמינגהם או ה-SCORE לפחות בדרגה אחת מעבר לרמת סיכון המחושבת. כאשר יש עדות ברורה לפלאק טרשתי (ב-CT כלילי או בדופלר קרוטידים) יש להתייחס לחולים כחולים לאחר אירוע כלילי.
השינויים
עיקר השינויים בהמלצות בהשוואה לאלו שפורסמו בעבר:
- יתר לחץ דם:
- התאמת ערכי הסף לטיפול בחולים עם סוכרת, אי-ספיקת כליות, מחלת לב איסכמית ופגיעה אחרת באברי מטרה תוך הדגשת הצורך להיזהר מהורדת יתר של לחצי הדם אל מתחת ל-110 סיסטולי או 60 דיאסטולי
- התחלת טיפול תרופתי משולב עם 2 תרופות בחולים על יתר לחץ דם חמור או פגיעה באברי מטרה
- סוכרת:
- קביעת ערכי מטרה שונים לאיזון רמת הגלוקוז בקבוצות חולים שונות
- שימת דגש על שימוש בתרופות שיש בספרות הוכחות לגבי יכולתן להוריד תחלואה קרדיווסקולרית
- שימת דגש על הטיפול במכלול גורמי הסיכון לתחלואה קרדיווסקולרית
- שומני הדם:
- קביעת ערכי מטרה נמוכים יותר של LDL בחולים הנמצאים בסיכון גבוה
- המלצות להעלאת רמות HDL cholesterol ולטיפול בדיסליפידמיה משולבת
- הדגשת האפשרות לשימוש בערך המחושב של NON-HDL כולסטרול לקביעת מטרות הטיפול והסף להתחלת הטיפול
- הדגשת האפשרות להשתמש במדדים נוספים להדמיית טרשת (כגון: IMT - CT ,Intima-Media Thickness של העורקים הכליליים) או מדידת פעילות דלקתית טרשתית (כגון: Lipoprotein-associated PhosphoLipase A2 - LpPLA2, HsCRP - High-sensitivity C-Reactive Protein): לצורך הערכת הסיכון וקביעת מדיניות הטיפול בייחוד במקרים גבוליים
- כללית:
- עדכון ההמלצות לגבי תזונה בריאה והתייחסות לאלטרנטיבות נוספות לדיאטה דלת שומן כגון תזונה ים-תיכונית, התייחסות לנושא צריכת שמן דגים
- עדכון ההמלצות לגבי פעילות גופנית
- עדכון מורחב של ההמלצות לגבי הפסקת עישון תוך שילוב אמצעי טיפול התנהגותיים ותרופתיים
- תוספת התוויות לשימוש בתרופות ולניתוחים בריאטריים כטיפול בהשמנת יתר
אוכלוסיית היעד - הגדרות וקדימויות
- הנחיות לכלל האוכלוסייה (בכל רמות הסיכון) - המלצות לאורח חיים בריא - הפסקת עישון, תזונה נכונה ופעילות גופנית
- המלצות למניעה של מחלות לב וכלי דם - התערבות פרטנית:
ההמלצות מבוססות על הערכת דרגת הסיכון הקרדיו-וסקולרי כפי שיפורט להלן- חולים עם מחלה טרשתית כלילית או טרשתית אחרת מוכחת (רמת סיכון גבוהה). מחלה טרשתית מוכחת מוגדרת כ:
- מחלת לב כלילית: מצב לאחר אוטם שריר הלב, מצב לאחר ניתוח מעקפים או התערבות מלעורית בעורק כלילי, עדות בצנתור למחלה טרשתית כלילית, תעוקה המלווה בבדיקת הדמיה לא-פולשנית חיובית (מיפוי תליום, אקו במאמץ או ארגומטריה)
- מצב לאחר אירוע מוחי איסכמי (אוטם מוחי או אירוע איסכמי חולף - TIA) מסיבה טרשתית או הימצאות טרשת תסמינית בכלי הדם הצוואריים ו/או המוחיים
- צליעה לסירוגין עם בדיקת הדמיה חיובית (צנתור, דופלר עורקי) או ערך ABI - Ankle Brachial Index נמוך מ־0.9
- מפרצת הותין המוכחת בהדמיה (אולטראסאונד, CT, אנגיוגרפיה)
- חולים עם סוכרת או שילוב גורמי סיכון: עישון, יתר לחץ דם, דיסליפידמיה (LDL-C ו/או TG מוגברים ו/או רמה נמוכה של HDL-C), סיפור משפחתי של מחלה טרשתית בגיל צעיר, המעמיד את החולה ברמת סיכון הזהה לזו של חולים עם מחלה טרשתית מוכחת (ראו הגדרת רמת סיכון גבוהה)
- אנשים עם שניים או יותר מגורמי הסיכון שצוינו לעייל המעמידים אותם בדרגת סיכון בינונית (ראה הגדרת רמת סיכון בינונית)
- אוכלוסייה בסיכון נמוך יותר, דהיינו עם גורם סיכון אחד או פחות (ראה הגדרת רמת סיכון נמוכה)
- אנשים בכל דרגת סיכון שבנוסף יש להם גורמי סיכון נוספים ברמה גבולית ו/או ממצא או אנמנזה המעידים על סיכון גבוה יותר מזה שניתן להעריך בשיטות המקובלות (ראה הגדרת סיכון מקרים גבוליים)
- חולים עם מחלה טרשתית כלילית או טרשתית אחרת מוכחת (רמת סיכון גבוהה). מחלה טרשתית מוכחת מוגדרת כ:
הערכת מידת הסיכון הצפוי תעשה על פי מדד ה-SCORE, שפותח למדינות אירופה. מדד זה מעריך את מידת הסיכון לתמותה מסיבות קרדיו-וסקולריות. ההחלטה להשתמש ב-SCORE הנמוך שפותח למדינות אירופה שנמצאות ברמת סיכון גבוהה יחסית לתחלואה כלילית (ראה טבלה מצורפת), התקבלה על סמך נתונים אפידמיולוגים המצביעים על אחוזי תחלואה קרדיווסקולרית גבוהים בישראל. עם זאת אחוזי התמותה מסיבות קרדיווסקולריות בישראל אינם גבוהים. ולכן בישראל הוחלט להשתמש בטבלת ה-SCORE של המדינות עם רמת סיכון נמוכה. לחלופין, ניתן להשתמש בהערכת הסיכון על פי מדד FRAMINGHAM, המנבא את מידת הסיכון לתחלואה קרדיווסקולרית, כפי שבוצע במהדורה הקודמת של ההנחיות, אולם יש לשים לב שמדד זה מוגבל לניבוי מחלת לב כלילית בלבד וקיים מדד מעודכן המנבא את הסיכון לתחלואה כוללת ממחלת לב, אירוע מוחי ו/או מחלת כלי דם אחרת (-117:743;2008 D'Agostino Circulation 753).
טבלה מס' 1 הערכת הסיכון לתחלואה כלילית
| X | הסיכון לתמותה ממחלה כלילית ו/או מחלת כלי דם אחרת בעשר השנים הבאות לפי מדד SCORE |
הסיכון לתחלואה או תמותה מאירוע כלילי בעשר השנים הבאות לפי מדד FRAMINGHAM |
|---|---|---|
| רמת סיכון גבוהה | מעל 5 אחוזים | מעל 20 אחוזים |
| רמת סיכון בינונית | 5-2 אחוזים | 20-10 אחוזים |
| רמת סיכון נמוכה | פחות מ-2 אחוזים | פחות מ-10 אחוזים |
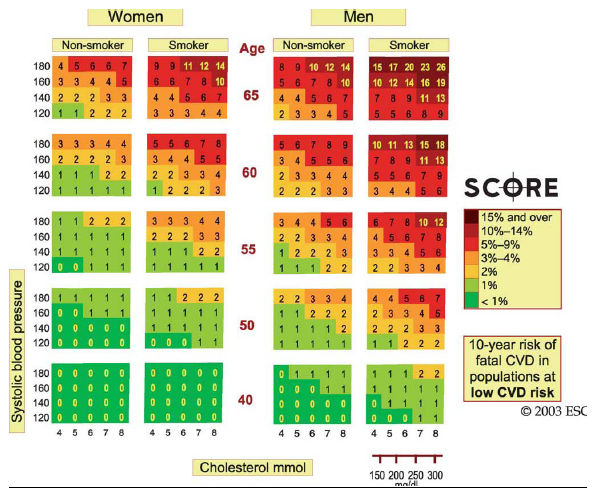
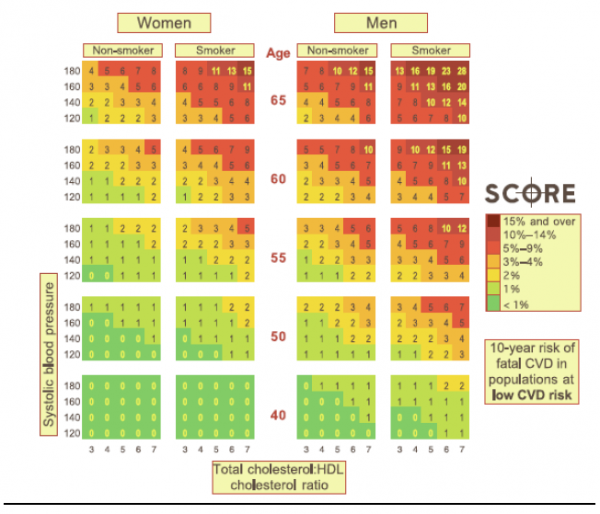
לוחות הסיכון לתמותה ממחלת לב כלילית ו/או מחלת כלי דם אחרת:
הנחיות לשימוש בלוחות הסיכון למחלה לב כלילית ו/או מחלת כלי דם אחרת - מניעה ראשונית הבאנו שני לוחות הראשון מסתמך רק על כולסטרול והשני מביא בחשבון את היחס בין כולסטרול ל-HDL כולסטרול ולכן הוא עדיף.
הלוחיות מעריכות סיכון לתמותה מאירוע כלילי ו/או מחלת כלי דם אחרת בנבדק ללא היסטוריה קודמת של מחלה טרשתית. להערכת הסיכון ל-10 השנים הבאות בנבדק/ת: מצא את המין, הגיל, האם הוא/היא מעשנים ובחר את הלוח המתאים.
בתוך הלוח בחר את המשבצת המתאימה לפי ערכי הכולסטרול ולחץ הדם הסיסטולי.
באנשים צעירים יש לעקוב אחר הסיכון עד גיל 60 אם לא נשנה את גורמי הסיכון.
לחולים סוכרתיים יש לוחות סיכון ייחודיים.
- סיכון גבוה - סיכון של כ־5 אחוזים או יותר לתמותה מאירוע כלילי ו/או מחלת כלי דם אחרת בעשר השנים הבאות ו/ או סיכון של כ־5 אחוזים או יותר לתמותה מאירוע כלילי עד גיל 60
- סיכון בינוני - סיכון של 5-2 אחוזים לתמותה מאירוע כלילי ו/או מחלת כלי דם אחרת בעשר השנים הבאות ו/או סיכון של 5-2 אחוזים לתמותה מאירוע כלילי עד גיל 60
- סיכון נמוך - סיכון של פחות מ־2 אחוזים לתמותה מאירוע כלילי ו/או מחלת כלי דם אחרת בעשר השנים הבאות
הנחיות לכלל האוכלוסייה - המלצות לאורח חיים בריא
המלצות אלה תקפות לכלל האוכלוסייה, בכל רמות הסיכון.
תזונה נכונה
תזונה נכונה היא מרכיב מרכזי במסגרת אורח חיים בריא. לכל אדם צרכים תזונתיים אחרים, המתבססים על מחלות הרקע שלו, משקל גופו ואורח חייו. במסמך זה יינתנו העקרונות הבסיסיים של תזונה נכונה. ניתן ורצוי להיעזר בגורמים המקצועיים ובמיוחד בתזונאים מוסמכים, לשם התאמה אישית של תוכנית תזונה.
המטרה היא להשיג הפחתה בתחלואה קרדיו-וסקולרית על ידי השגת היעדים הבאים:
- משקל גוף תקין
- רמת גלוקוז תקינה
- לחץ דם תקין
- פרופיל שומני דם תקין (LDL-cholesterol, HDL-cholesterol וטריגליצרידים)
הגישה בהמלצות התזונתיות החדשות למניעת תחלואה קרדיווסקולרית שמה את הדגש על תבנית אכילה בריאה ופחות על הימנעות ממוצרי מזון מסוימים. ההמלצות כוללות:
- איזון קלורי להשגת משקל גוף תקין
- ריבוי פירות וירקות
- בחירת מזונות עתירי סיבים ודגנים מלאים
- אכילת דגי ים עתירי שומן לפחות פעמיים בשבוע
- הגבלת מזונות ומשקאות מכילי סוכרים פשוטים
- הגבלת מלח - ובמיוחד בתהליך הכנת מזון ביתי
- שתיית אלכוהול מוגבלת ומבוקרת (בתנאי שאין הוראת נגד רפואית) עד 15 גרם (כוסית) ליום לאשה או 30 גרם (שתי כוסיות) ליום לגבר - אפשרית. יש להישמר משתייה מופרזת מעל כמויות אלה, שנזקה רב על תועלתה
- הקפדה על עקרונות אלו באכילה בחוץ ובקניית מזונות מוכנים
כדי לאמץ עקרונות אלו יש ללמוד מהי התזונה הנכונה. זאת על ידי התייחסות לתכולת מזונות מבחינת הרכב קלוריות, חלבונים, סוכרים, שומנים, מלח (נתרן) סיבים ותוספי מזון (סידן, ויטמינים ואחרים). בכל מקרה, ניתן להיעזר בגורמים המקצועיים ובמיוחד בתזונאים מוסמכים.
ההמלצות לצריכת שומנים כוללות:
- הגבלת שומן רווי לפחות מ-7 אחוזים מסך הקלוריות
- הגבלת שומנים שעברו הידרוגנציה (שומן טרנס, "שומנים מוקשים") למינימום, ולא יותר מ-1 אחוז מסך הקלוריות
- הגבלת כולסטרול לפחות מ-300 מיליגרם ליום
- בחירת מוצרי-חלב דלי שומן
- בחירת סוגי בשר רזה, עוף ותחליפים צמחיים
נושא מרכזי בהמלצות התזונתיות הוא השגה ושמירה על משקל גוף תקין.
משקל גוף תקין מוגדר כ-Body Mass Index (Kg/m2) - BMI בערכים 24.9-18.5. עודף משקל מוגדר בערכים 29.9-25 והשמנה מוגדרת כ-30 ומעלה.
עודף משקל, בעיקר כאשר הוא מרוכז באזור הבטן (היקף מותניים מעל 102 סנטימטר בגבר או 88 סנטימטר באשה), והשמנה מעלים בצורה ניכרת את הסיכון לפתח סוכרת סוג 2, יתר לחץ-דם, דיסליפידמיה ומחלות לב וכלי-דם. הסיבות למגפת ההשמנה הן מרובות וכוללות מזונות עתירי קלוריות, מנות מזון מוגזמות ומזון מהיר להכנה וזול להשגה, יחד עם העדר פעילות גופנית. גורמים מסחריים ותרבותיים מעודדים צריכת קלוריות, כל זאת בהיעדר פעילות גופנית. בהתאם לכך, הגישה למניעת השמנה מורכבת ודורשת פעולות שונות בתחומים מגוונים. קיים קושי ניכר בהשגת משקל גוף תקין, ומניעת העלייה החוזרת במשקל במהלך השנים. נראה כי חינוך אוכלוסיות, החל מגיל צעיר חיוני לטיפול ומניעת עודף משקל והשמנה. חינוך צריך לכלול הכרות עם הרכב המזונות ומשמעותם הבריאותית ועידוד פעילות גופנית במסגרת אורח חיים בריא.
כל מקרה של עודף משקל (בעיקר כאשר הוא חלק מהתסמונת המטבולית כפי שיפורט בהמשך) והשמנה מחייב המלצות על שינויים תזונתיים והגברת פעילות גופנית. כאשר ה-BMI מעל 30, או מעל 27 בנוכחות שני גורמי סיכון או יותר ולא מושג שיפור על ידי שינויים בתזונה ובפעילות הגופנית יש לשקול שימוש בתרופות להרזיה. כאשר ה-BMI מעל 40, או מעל 35 בנוכחות שני גורמי סיכון או יותר ולא מושג שיפור על ידי שינויים בתזונה ובפעילות הגופנית או באמצעות תרופות, יש לשקול ניתוחים בריאטריים, במקרים אלו ניתן להיוועץ במומחים בעלי ניסיון בתחום הטיפול בהשמנה.
קיימות גישות שונות לירידה במשקל שהמאחד אותן הוא פחת קלורי והקפדה על תפריט מאוזן היטב מבחינת מרכיבי המזון השונים. עד לשנים האחרונות הושם הדגש בעיקר על דיאטה דלת שומן (פחות מ-30 אחוזים מכלל הקלוריות) כדיאטה הנבחרת לסובלים מהשמנה, היפרליפידמיה ותסמונת מטבולית. מחקרים שהתפרסמו מראים שקיימות אלטרנטיבות יעילות לדיאטה דלת השומן כגון: דיאטה דלת פחמימות או התזונה הים תיכונית שכוללת אחוז שומן גבוה יותר ממקור של דגים, בשר עוף, שמן זית ואגוזים (לעומת הגבלת בשר אדום ומוצרי חלב עשירי שומן) וכן צריכה מרובה של ירקות. הקפדה על תזונה ים תיכונית הוכחה כדרך יעילה להשגת ירידה במשקל ושיפור המצב המטבולי. מטא-אנליזה שפורסמה מצביעה אף היא ששמירה על דיאטה ים-תיכונית קשורה בירידה משמעותית של תמותה כללית ותמותה ממחלות קרדיווסקולריות.
לא נמצא כל יתרון בנטילת תוספים מסוג ויטמינים, יסודות קורט וחלבונים המוגדרים כנוגדי-חמצון. יש לעודד תזונה עשירה במרכיבי מזון הנמצאים בשפע במזון טבעי ובמיוחד בירקות, פירות ומזונות צבעוניים המספקים הגנה מפני תחלואה כרונית. מספר מחקרים העלו ממצאים התומכים בהקטנת תחלואה ותמותה קרדיווסקולרית באנשים הצורכים שמן דגים במיוחד בנוכחות מחלת לב איסכמית או אי-ספיקת לב. ניתן במקרים אלו לצרוך 800–1000 מיליגרם של שמן דגים (DHA - Docosa-Hexaenoic Acid ו-EPA - Eicosa-Pentaenoic Acid) ליום (מקביל ל-4–5 ארוחות של דגים לשבוע). באנשים ללא מחלות לב מומלץ לצרוך 500 מיליגרם ליום על ידי אכילת שתי ארוחות דגים בשבוע. המלצות אלו עומדות בקנה אחד עם ההמלצות של האיגודים האמריקניים והאירופאים.
פעילות גופנית
ערך מורחב – פעילות גופנית - physical activity
פעילות גופנית סדירה, מבוקרת ומובנית תורמת לשיפור הכושר הגופני והבריאות. הפעילות הגופנית מקטינה את התחלואה במחלות לב וכלי דם ומשפרת את איכות ותוחלת החיים. הפעילות הגופנית גם תורמת להפחתה ושמירה על משקל הגוף, למניעת התפתחות או לאיזון מחלת הסוכרת, להפחתה ואיזון של לחץ הדם ולשיפור בפרופיל שומני הדם (ירידה בסך הכולסטרול, ירידה ב- LDL-כולסטרול ועליה ב- HDL-כולסטרול). לאור התועלת הרבה שבפעילות הגופנית אנו בדומה ל-ACSM (American College of Sport Medicine), ממליצים לכלל האוכלוסייה, בכל קבוצות הגיל, בריאים וחולים כאחד, לעסוק בפעילות גופנית אירובית בעצימות בינונית עד גבוהה במשך 150 דקות בשבוע לפחות (רצוי 30–60 דקות 2–3 פעמים בשבוע).
דוגמאות לפעילות גופנית בעצימות גבוהה: ריצה, ג׳וגינג או משחקי כדור הגורמים לעליה ניכרת בדופק ולנשימה מהירה ניתן לשלב בין שני סוגי הפעילות כגון לבצע פעמיים בשבוע 30 דקות של פעילות גופנית בעצימות בינונית ופעמיים בשבוע 20 דקות של פעילות גופנית בעצימות גבוהה. בנוסף מומלץ לבצע פעילות שמחזקת קבוצות שרירים עיקריים כגון הרמת משקולות ותרגילים נגד התנגדות לפחות פעמיים בשבוע. פעילות גופנית מעל למינימום שצוין יש לה יתרון בריאותי גדול יותר.
חשוב להתחיל את הפעילות הגופנית בהדרגה ולהקפיד לשלב תרגילי חימום והרפיה בתחילת ובסוף הפעילות. כדאי לדעת שככל שרמת הכושר הגופני ההתחלתי נמוכה יותר, השיפור בכושר הגופני גבוה יותר ומהיר יותר. לגבי הצורך בהערכה רפואית מסוג מבחן מאמץ לפני פעילות גופנית מומלץ לפעול לפי ההנחיות הקליניות של האיגוד הקרדיולוגי הישראלי משנת 2005. רצוי למלא "שאלון הערכה לפני התחלת פעילות גופנית" המופיע בהנחיות הקליניות הנזכרות למעלה לפני תחילת הפעילות על-מנת להעריך את הצורך בבירור נוסף. יש לבצע מבחן מאמץ בגברים עד גיל 45 ובנשים עד גיל 55 לפני ביצוע פעילות גופנית בעצימות גבוהה בנוכחות סוכרת או דרגת סיכון גבוהה לפי פרמינגהם או SCORE. בגברים ונשים עד גיל 65 יש לבצע מבחן מאמץ לפני ביצוע פעילות גופנית בעצימות גבוהה בנוכחות דרגת סיכון בינונית ומעלה לפי פרמינגהם או SCORE. מעל גיל 65 יש לבצע מבחן מאמץ לפני ביצוע פעילות גופנית בעצימות בינונית בנוכחות דרגת סיכון בינונית ומעלה לפי פרמינגהם או SCORE. אנשים עם מחלה סימפטומאטית קרדיו-וסקולרית, או מצב כרוני ידוע אחר שיכול להשפיע על היכולת לבצע פעילות גופנית העומדים להעלות באופן משמעותי את דרגת הפעילות הגופנית שלהם בעיקר לדרגת פעילות גופנית בעצימות גבוהה צריכים להתייעץ עם רופא המשפחה ולעבור הערכה בהתאם. מומלץ שחולה שעבר אירוע לב ומתחיל בפעילות גופנית במהלך השנה הראשונה מהאירוע, יבצע במידת האפשר את הפעילות הגופנית בהשגחה רפואית (מכון לשיקום חולי לב) לתקופה של 6 עד 9 חודשים. גם חולה הנמצא מעבר לשנה מהאירוע, מומלץ שיתחיל בפעילות גופנית מבוקרת במידת האפשר במסגרת מכון לשיקום חולי לב כמפורט במסמך עמדה בנושא "שיקום חולי לב בישראל" שפורסם מטעם האיגוד הקרדיולוגי וההסתדרות הרפואית בישראל (פעילות גופנית במסגרת מניעתה הראשונית של מחלת הלב הכלילית. דין וחשבון הוועדה מטעם: החוג לשיקום חולי הלב והאיגוד הקרדיולוגי בישראל 2001)
הפסקת עישון
ערך מורחב – נזקי העישון, והדרכים למניעה וגמילה - Smoking Morbidity and Cessasion
במהדורות הקודמות של ההנחיות הודגשה חשיבות הפסקת העישון כאמצעי למניעת מחלות לב, אך לא פורטו האמצעים להשגת מטרה זו. מסיבה זו בחרנו להרחיב במהדורה הנוכחית על נושא חשוב זה. ההמלצות מתבססות על פרסום כוח המשימה לרפואה מונעת של הר"י.
עישון סיגריות מזיק לבריאות ומקצר את חייו של המעשן לעומת אדם אשר אינו מעשן.
העישון מהווה אחד הגורמים אשר מאיצים ביותר את תהליך טרשת העורקים. למרות זאת עישון סיגריות עדיין נפוץ בישראל ובשנת 2008, שיעור העישון בקרב האוכלוסייה הישראלית היה כ-24 אחוזים.[1] לכן כל רופא צריך לשאול את מטופליו בנוגע לעישון בכל מפגש איתם ומומלץ לפחות פעם בשנה לתעד זאת. ידוע כי שאלה בנוגע לעישון ובעיקר אם היא מלווה בעצה קצרה, רלוונטית ואמפאטית בנוגע לצורך בגמילה מעלות מאוד את סיכויו של אדם להיגמל. במציאות רק עדיין מיעוט הרופאים מתייחסים לסטאטוס העישון של המטופלים.
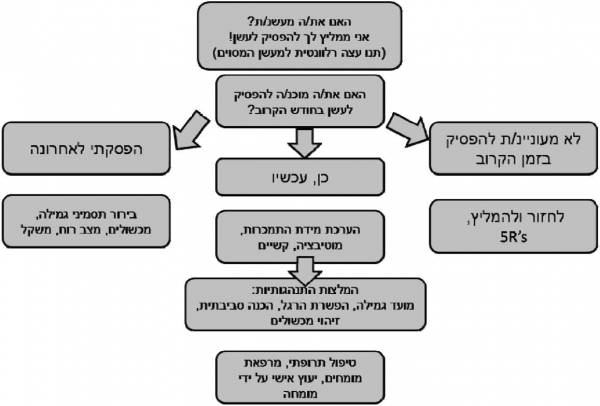
השלב הבא בגישה למעשן, אחרי זיהויו, הוא הערכת נכונותו לגמילה. הערכת נכונות לגמילה צריכה להיעשות על ידי שתי שאלות:
- "האם את/ה רוצה להיגמל מעישון?"
- "מתי את/ה רוצה להיגמל מעישון?"
הגישה לאדם אשר אינו מעוניין להיגמל כוללת עצה מוכוונת על פי עקרונות "5 R" אשר מפורטת במקורות אחרים (www.isramensa.com). כאשר מעשן מעוניין להיגמל (מקובל כי מעשן אשר הביע נכונות אמיתית להפסיק לעשן בחודש הקרוב נחשב לכזה שרוצה להיגמל) הגישה אליו משלבת טיפולים תרופתיים וטיפולים אשר אינם תרופתיים.
התמיכה ההתנהגותית לגמילה מעישון
לפי החברה האמריקאית לפסיכיאטריה ההתמכרות לניקוטין מוגדרת כהפרעה התנהגותית. שיטות התנהגותיות להתמודדות עם תהליך הגמילה משלימות לפן הפיזיולוגי. שילוב התערבות התנהגותית וטיפול תרופתי עשוי לשפר את שיעורי הגמילה עד למעלה מ-40 אחוזים כעבור שנה.
ההמלצה להפסיק לעשן, היא פעילות הכרחית בגמילה מעישון אך לעיתים קרובות היא אינה מספקת. היום ידוע ששילוב התערבות התנהגותית, קצרה ככל שתהיה ומתאימה למשאביו של הרופא המטפל, עשויה לשפר את ההצלחה ולהפחית את שיעור החזרה לאורך זמן. התערבות זו מורכבת מהערכה נכונה של בשלות המעשן לגמילה. מעשן אשר מעוניין להיגמל מעישון ייהנה מסיוע חיצוני לכך. קיימות בספרות מספר גישות אשר מנסחות באופן פרקטי וקל לשימוש את הגישה ההתחלתית של תהליך הגמילה מעישון.
בתקציר זה בחרנו להביא בפניכם את ה-ABC:
- Ask about smoking status - A - יש לשאול מטופלים לגבי עישון ולתעד זאת בתיק הרפואי
- Brief advice - B - יש לייעץ למעשנים להפסיק. העצה צריכה להיות קצרה, רלוונטית ואישית. רצוי שהעצה להיגמל מעישון תלווה בעצה לגבי סיוע התנהגותי ו/או תרופתי
- Cessation aid - C - יש לארגן עזרה ברת יישום לגמילה מעישון. העזרה המוכחת כיעילה ביותר היא שילוב התערבות התנהגותית במספר מפגשים עם טיפול תרופתי (יפורט בהמשך). אם המטפל אינו חש שביכולתו לסייע בגמילה, יש לפחות להפנות לגורם מקצועי אשר יסייע למטופל בגמילה
לשיפור התהליך מומלץ שההערכה לפני הגמילה מעישון תכלול משתנים כגון: מידת המוטיבציה, מידת האמונה ביכולת לבצע זאת, הערכת מידת התמכרות על פי סולם פגרסטרום (Fagerstrom), השיטה המועדפת ועוד. כמו כן רצוי להעריך קיום גורמים מגבילים (Roadblocks) נפוצים הכוללים: חשש מעליה במשקל, חשש מתסמיני גמילה, העדר סביבה תומכת במהלך הגמילה וכן שייכות לקבוצת אוכלוסייה הדורשת התייחסות מיוחדת כגון: בני נוער או נשים בהריון.
לקראת הגמילה מעישון מומלצות הכנות שונות:
- שבירת ההרגל - קיימים מעשים שונים אשר מטרתם המשותפת היא לשבור את ההתניה הקיימת אצל המעשן בין עישון הסיגריות לבין אפקט ההנאה מהן. בין המעשים החלפת סוג הסיגריות, דחיית כל הסיגריה ועוד (לפרטים נוספים www.isramensa.com)
- יש לקבוע יום הפסקה. מיום זה אין מעשנים אפילו סיגריה אחת והחל ממנו מומלץ להסיר מוצרי טבק שונים מהסביבה הקרובה
- הכנה חברתית של המשפחה והחברים למתן עזרה ותמיכה במהלך הגמילה
- מומלץ להעריך היכן צפויים הקשיים ולתכנן התמודדות איתם. לדוגמה: קושי צפוי לאחר ארוחה, פתרון - גומי לעיסה ללא סוכר, שימוש בתחליפי ניקוטין שונים, קימה מהירה מהשולחן לאחר הארוחה
הגישה לנגמל מעישון
גם אם קיימת מחויבות של המעשן לתהליך הגמילה וטיפול מיטבי על ידי הצוות המטפל, רבים מהמעשנים מועדים וחוזרים לעשן ולעיתים מעשנים נזקקים למספר ניסיונות על מנת להצליח להיגמל. ככל שהנגמל מתמיד לאורך זמן, כך הסיכון לחזרה נמוך יותר. מרבית הנגמלים שחזרו לעשן עשו זאת במהלך השבועות הראשונים לגמילה. חשוב לזכור, שמעשן שנגמל הוא בחזקת "מעשן לשעבר מועד לחזרה".
אין עדויות ברורות לתוכנית מניעת חזרה לעישון, מאידך קיימות מספר סיבות לחזרה. חשוב לאתר את הסיבות הרלוונטיות לכל נגמל ולנסות לכוון אותו להתמודדות איתן:
- תסמיני גמילה - גורם מרכזי לחזרה במיוחד בשבועות הראשונים למהלך הגמילה. רצוי לאתר את אילו שסובלים מכך ולכוון אותם לטיפול תרופתי מתאים במינון מתאים
- חוסר תמיכה של הצוות המטפל והסביבה עלול לגרום לתחושה של בדידות בהתמודדות עם הגמילה. אם תחושה זו הופכת להיות משמעותית מאוד מומלצת הפניה לטיפול קבוצתי בסדנא
- עליה במשקל - חלק מהמעשנים עלול לעלות במשקל, העלייה הממוצעת שמדווחת נעה בין 3–6 קילוגרמים. על מנת להימנע מעלייה לא רצויה במשקל, מומלץ לשלב פעילות גופנית ולהמליץ להרבות באכילה של ירקות ומזונות בעלי ערך קלורי נמוך וכן שימוש בתכשירים תרופתיים המסייעים לגמילה מעישון וצמצום העלייה במשקל
- ירידה במצב רוח ומוטיבציה - ירידה זו שכיחה בקרב נגמלים כחלק מתהליך הגמילה ואצל רובם היא קצרה וברת חלוף. לאילו הסובלים מכך, התמיכה של הצוות המטפל והסביבה לרוב מספיקה. אם זאת בחלק מהנגמלים, השינויים במצב הרוח קשים יותר עד כדי דיכאון קליני (במיוחד באנשים עם רקע קודם של דיכאון). במקרים אלו יש לשקול להפנותם לתמיכה התנהגותית ארוכה יותר (כגון סדנא) וטיפול תרופתי מתאים
- עודף ביטחון - חלק מהנגמלים חווים את הגמילה כקלה משחשבו. אצל חלק עלולה להיווצר תחושה מוטעית של יכולת לשלוט בעישון. רבים מהם עלולים למעוד ולעשן סיגריה בודדת העלולה לגרום לחזרה להרגל העישון. לכן יש להטמיע בקרב הנגמלים את הסכנה שבעישון כמות כלשהי ועליהם להבין ש"פעם מעשן אז תמיד מועד"
אלגוריתם טיפולי מוצע
טיפול בגמילה מעישון במסגרות ייעודיות
ייעוץ טלפוני: הנגמל מקבל תמיכה טלפונית, לרוב בצורה אנונימית, בהתאם לזמנים ולמיקום המתאימים לו. ממספר מחקרים נראה שייעוץ טלפוני יזום וממושך יעיל יותר מייעוץ קצר מועד, חלוקת חומר הסברה, או טיפול תרופתי בלבד. מאחר שטיפול זה יעיל כאשר מספר ההתקשרויות עם הנגמל גבוה (מעל 3 שיחות), יש צורך בהשקעת משאבים. "קו חם" טלפוני יעיל לתמיכה בנגמלים ושיפור סיכויי ההצלחה בליווי שיטות אחרות.
ייעוץ אישי: התערבות התנהגותית-קוגניטיבית, על ידי מטפל מוסמך, המשלבת לרוב גם טיפול פרמקולוגי. לאחר הכרות וחוזה עם המטפל, המטופל קובע את לוח הזמנים וקצב הגמילה והמטפל מושקע בעיקר בו. מדובר ב-4–7 מפגשים של 30–60 דקות כל אחד. ייעוץ אישי מומלץ כשיטה להפסקת עישון על ידי "סקירת Cochrane" העדכנית.
טיפול קבוצתי: קבוצות להפסקת עישון מבוססות על תהליך קבוצתי אינטנסיבי, בו מקבלים המשתתפים כלים מעשיים להתמודדות עם שלבי הגמילה השונים. הקבוצות נעזרות במודל קוגניטיבי-התנהגותי בשילוב אמצעי עזר פרמקולוגיים לגמילה מעישון. עיקר הצלחת הקבוצה תלוי בניסיון המנחה והרכב משתתפיה. טיפול קבוצתי נערך אחת לשבוע, למשך 8–10 מפגשים, 15-12 משתתפים בכל קבוצה. "סקירת ה-Cochrane" העדכנית ממליצה על טיפול קבוצתי להפסקת עישון ורואה בו יעיל באופן דומה לייעוץ אישי.
גמילה מעישון דרך רשת האינטרנט: דווחו מספר ניסיונות של מודלים להתערבות לגמילה מעישון דרך הרשת וכן הקמת אתרים המייעצים לגמילה מעישון. קיימות שיטות נוספות כמו דיקור סיני, היפנוזה, טיפול בלייזר או אלקטרוסטימלציה ואף תמריצים כספיים. בשלב זה דרושים מחקרים נוספים להערכת יעילות שיטות אלו. משווקת בישראל סיגריה אלקטרונית אשר מבטיחה סיוע בגמילה מעישון. ביולי 2009 יצאו נציגי ה-FDA (Food and Drug Administration) האמריקני במסיבת עיתונאים בה הזהירו מפני פרסום מוטעה, חומרים בעלי פוטנציאל ממאיר ותכולת ניקוטין משתנה, לפחות בחלק מהמוצרים מסוג זה.
טיפול תרופתי בגמילה מעישון
מטרתו העיקרית של הטיפול התרופתי לצמצם את תסמיני הגמילה עקב הפסקת ספיגת הניקוטין במוח. במקביל, מתרחשת הפחתה בצורך בעישון. הנחיות הטיפול במעשנים כוללות טיפול תרופתי תומך לטיפול ההתנהגותי. האפשרויות העקרוניות העומדות בפני המטפל כוללות תחליפי ניקוטין (כגון מסטיק, מדבקה, סוכריית מציצה), תרופות המרשם Bupropion (משווק בארץ כ-Zyban) ו-Varenicline (Champix). יש לעיתים יתרון בשילובי תרופות (ראה בהמשך). בכל ניסיון לגמילה מעישון יש מקום לטיפול תרופתי אלא אם קיימות התוויות נגד או בחלק מהמקרים בהם המעשן משתמש בפחות מ-10 סיגריות ליום. שימוש בטיפול תרופתי מעלה את הסיכוי לגמילה מעישון לאחר שנה בערך פי שניים בהשוואה לחוסר שימוש בטיפול תרופתי. טיפול תרופתי יעיל כאשר הוא ניתן עם טיפול התנהגותי.
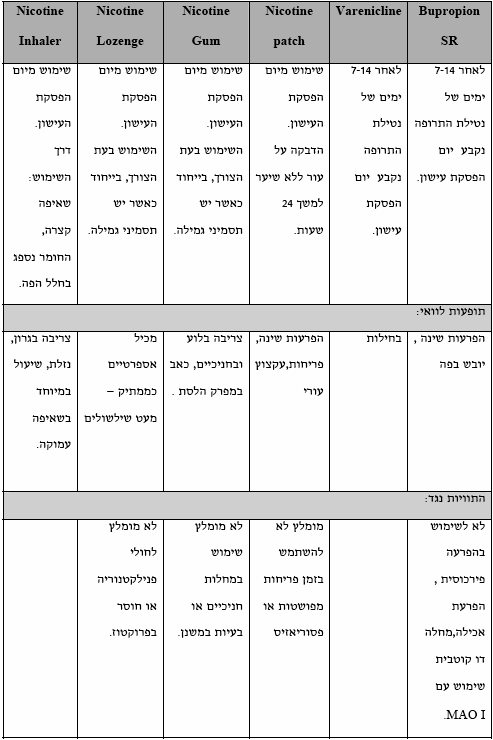
- הנחיות לבחירת התרופה להפסקת עישון
- אם המעשן מוטרד מעליה במשקל אזי לגומי לעיסה המכיל ניקוטין ול-BUPROPION SR יש יתרון בצמצום עלייה זו בזמן השימוש
- יש להזכיר את אזהרת ה-FDA אשר פורסמה בסוף יוני 2009 ולפיה גם עם Bupropion וגם עם Varenicline קיימת סכנה אפשרית למחשבות ולאירועים אובדניים. כמו בכל טיפול תרופתי יש להקפיד לרשום תרופות אלה בהתוויה הנכונה ולשים לב לתופעות הלוואי המוכרות ובעיקר לשינויים במצב הרוח ובהתנהגות, דיכאון, מחשבות אובדניות ותוקפנות. במקרה ומופיעים אחד או יותר מהתסמינים הללו, יש להפסיק את מתן התרופה ולהפנות להתייעצות עם גורם מוסמך, על פי שיקול דעתו של הרופא המטפל. למידע נוסף: http://www.fda.gov/Drugs/DrugSafety/DrugSafetyNewsletter/ucm110235.htm
- בחולים עם מחלת רקע קרדיו-וסקולרית (לאחר CVA ,אירוע כלילי חריף) אין מניעה בשימוש בתכשירי ניקוטין והטיפול הוכח כיעיל בגמילה מעישון. על פי הנחיות שפורסמו בארצות הברית ניתן לטפל בתכשירי ניקוטין כשבועיים לאחר אירוע כלילי כאשר החולה יציב. ישנם מחקרים המראים יעילות בגמילה מעישון בקרב חולים קרדיו-וסקולרים יציבים על ידי שימוש ב-Varenicline ו-Bupropion
- בשלב זה לא מאושר שימוש בטיפול תרופתי שהוזכר בבני נוער ונשים הרות
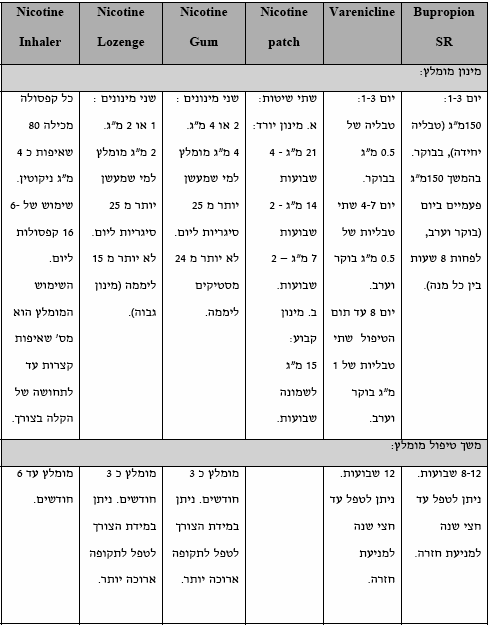
טבלה 2: הטיפול התרופתי לגמילה מעישון - מינון ומשך טיפול
טבלה 3: הטיפול התרופתי לגמילה מעישון - דגשים
המלצות למניעה של מחלות לב וכלי דם - התערבות פרטנית
יתר לחץ-דם
ערך מורחב – לחץ דם
במחקרים רבים הוכח שהורדת לחץ דם מקטינה את הסיכון לשבץ מוח ולאירועים כליליים. הטיפול ביתר לחץ דם צריך להתבסס על הערכה של מספר גורמים:
- דרגת לחץ הדם עצמו
- קיומם ומספרם של גורמי סיכון נוספים. בשקלול יש להתחשב במידת חומרתם של גורמי הסיכון ולא רק במספרם, על פי שיקול דעתו/ה של הרופא/ה המטפל/ת
- קיומם של מצבים נלווים ופגיעה באברי מטרה
המצבים בהם באה גישה זו לכלל ביטוי מעשי הם בעיקר אלה המפורטים להלן:
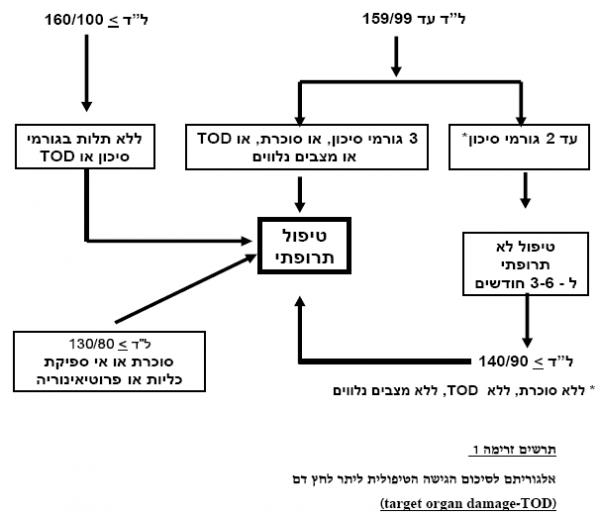
- כאשר יתר לחץ דם מסווג כדרגה 1 (מ-140/90 עד 159/99 מילימטר כספית), ובהיעדר יותר מ-2 גורמי סיכון, סכרת, מצבים נלווים או פגיעה באברי מטרה, ניתן להשתמש בטיפול שעיקרו שינוי בהרגלי החיים ולדחות לתקופה מוגבלת (3–6 חדשים) את תחילת הטיפול התרופתי, וזאת בתנאי שבמהלך התקופה ניתן לראות שיפור בלחץ הדם
- כאשר יתר לחץ דם מסווג כחמור - דרגה 2 (160/100 מילימטר כספית ומעלה), או ביתר לחץ דם דרגה 1 בנוכחות 3 גורמי סיכון, סכרת, מצבים נלווים או פגיעה באברי מטרה, יש להתחיל בהקדם בטיפול תרופתי ורצוי באחד מהשילובים המוכחים במקביל לשינויים באורח החיים. כאשר יש יותר מ-2 גורמי סיכון או סוכרת או פגיעה באברי מטרה (כליות, לב, מוח, כלי-דם עורקיים היקפיים, או אבי העורקים) יש להתחיל את הטיפול התרופתי באופן מיידי עם העדפה למתן שילוב של שתי תרופות, כבר מהשלב הראשון. שילובי תרופות מומלצים: חוסם תעלות סידן עם חוסם מערכת RAS, חוסם מערכת RAS עם משתן
- בכל חולה עם יתר לחץ-דם מומלץ לברר עדויות לקיום פגיעה באברי מטרה כפי שצוין קודם ולחשב את הסיכון בהתאם
- בהיעדר התוויות אחרות לשימוש בהם (מצב לאחר אוטם שריר הלב, אי-ספיקת הלב, הפרעות קצב וכו') - חוסמי ביתא אינם טיפול מועדף כקו ראשון
- כאשריתר לחץ דם מסווג כחמור - דרגה 2 (160/100 מילימטר כספית ומעלה), רצוי להתחיל בטיפול תרופתי משולב המבוסס על שתי תרופות. בחולים הנמצאים בסיכון גבוה לתחלואה קרדיו-וסקולרית, תיתכן עדיפות לשימוש בשימוש בשילוב מעכב ACE וחוסם תעלות סידן
- בחולה עם מחלה נלווית ו/או פגיעה באברי מטרה, ניתן לשקול פרטנית טיפול תרופתי להורדת לחץ הדם ולהפחתת הנזק באברי המטרה (כליות, לב) גם בתחום הערכים הסיסטוליים שבין 120–139 מילימטר כספית ו/או בתחום הערכים הדיאסטוליים שבין 80–89 מילימטר כספית. זאת במקרים בהם אין ירידה בלחץ הדם על ידי טיפול לא תרופתי ויש עדות להתחלת פגיעה באבר המטרה כגון: אלבומינוריה או עדות LVH. בכל מקרה יש להיזהר מהורדת יתר של לחץ הדם אל מתחת ל-110 מילימטר כספית סיסטולי או 60 מילימטר כספית דיאסטולי
- בחולי סכרת, בהמצאות לחץ דם שווה או מעל 130/80 מילימטר כספית מומלץ לשקול פרטנית התחלת טיפול תרופתי בחוסמי ACE או ARB במיוחד אם ישנה גם עדות לפגיעה כלייתית עם אלבומינוריה (על מנת לשמר את הכליות). בחולי סוכרת עם לחץ דם מעל 160/90 מומלץ להתחיל בטיפול משולב, רצוי הכולל מעכב ACE או ARB. גם בחולים אלה יש להזהר מהורדת יתר של לחצי הדם
- בשקלול הסיכון הכולל יש להתחשב במידת חומרתם של גורמי הסיכון ולא רק במספרם, על פי שיקול דעתו/ה של הרופא/ה המטפל/ת
הגישה הטיפולית (ראו תרשים זרימה מס' 1)
אימוץ אורח חיים בריא (כמפורט קודם) על ידי כלל האוכלוסייה חיוני למניעת יתר לחץ דם, וזהו חלק בלתי נפרד מהטיפול הכוללני ביתר לחץ דם בכל עת ובכל שלב של המחלה, כולל במטופלים שלהם רק נטייה ליתר לחץ דם - Prehypertension (לחץ דם סיסטולי 120–139 מילימטר כספית או לחץ דם דיאסטולי 80–89 מילימטר כספית). שינויים משמעותיים באורח החיים מפחיתים את לחץ הדם, כמודגם בטבלה מס' 4.
השינויים באורח החיים שיש לפעול לביצועם הם:
- הפסקת עישון
- הורדת משקל באנשים עם עודף משקל
- אימוץ תוכנית אכילה בריאה הכוללת ירקות, פירות, מוצרי חלב דלי שומן והפחתת מלח - דיאטת DASH - Dietary Approaches to Stop Hypertension
- פעילות גופנית אירובית סדירה
- הגבלת צריכת אלכוהול
טבלה מס' 4 הפחתת לחץ הדם בשינוי אורח החיים
| שינוי | הירידה הצפויה בערכי לחץ דם סיסטולי |
|---|---|
| ירידה במשקל | 20-5 מילימטר כספית / 10 קילוגרם ירידה במשקל |
| דיאטת DASH | 14-8 מילימטר כספית |
| הגבלה בצריכת מלח | 8-2 מילימטר כספית |
| פעילות גופנית | 9-4 מילימטר כספית |
| צמצום בצריכת אלכוהול | 4-2 מילימטר כספית |
עקרונות הטיפול התרופתי ביתר לחץ דם
- הקבוצות המתאימות להתחלת הטיפול התרופתי ביתר לחץ דם הן משתנים מסוג תיאזידים, חסמי תעלות סידן (CCB - Calcium Channel Blockers), מעכבי האנזים המהפך (ACE-I - Angiotensin Converting Enzyme Inhibitor), וחסמי הקולטן לאנגיוטנסין (ARB - Angiotensin Receptor Blockers). בהיעדר התוויות אחרות לשימוש בהם (מצב לאחר אוטם שריר הלב, אי-ספיקת הלב, הפרעות קצב וכולי) - חוסמי ביתא אינם טיפול מועדף בקו הראשון. חוסמי אלפא אינם תרופה מועדפת לשימוש כקו ראשון, ורצוי להימנע מהם באוכלוסייה המבוגרת בהיעדר אינדיקציה מיוחדת כהגדלה סימפטומטית של בלוטת הערמונית
- בבחירת התרופה לטיפול ביתר לחץ דם יש להתחשב בקיומם של גורמי סיכון נוספים, סכרת, פגיעה באברי מטרה ומצבים הנלווים
- מרבית החולים זקוקים לשילוב של תרופות אחדות על מנת להגיע לאיזון של לחץ הדם
- שימוש בשילובי תרופות מובנים (Fixed dose combinations) עשוי לשפר את התגובה לטיפול ביתר לחץ דם, להפחית את תופעות הלוואי ולשפר את היענות החולה לטיפול. אם לחץ הדם של החולה 160/100 מילימטר כספית ומעלה או מעל 20/10 מילימטר כספית מעל לערך מטרה, מומלץ לטפל כבר מההתחלה בשילוב תרופתי מובנה
- עבור חולה אשר לחץ דמו/ה לא הגיע ליעד המומלץ לאחר טיפול בתרופה אחת, יש להוסיף תרופה נוספת ו/או להשתמש בשילוב תרופתי מובנה ולא להחליף לתרופה אחרת
- כאשר משתמשים בשילוב של שלוש תרופות או יותר, רצוי שאחת מהן תהיה משתן
- יש אינדיקציה לטיפול ביתר לחץ דם גם באנשים מבוגרים מאוד מעל לגיל 80
- בבחירת טיפול תרופתי משולב יש לקחת בחשבון את ההשפעות ההדדיות שבין התרופות
- שילובי התרופות המועדפים
- ACE-I + תיאזיד
- ARB + תיאזיד
- חסם תעלות סידן + ACE-I
- חסם תעלות סידן- + ARB
- חסם תעלות סידן מסוג דיהידרופירידין (Dihydropyridines) + חסם ביטא
- תיאזיד + משתן מסוג Potassium Sparing.
בחולים הנמצאים בסיכון גבוה לתחלואה קרדיו-וסקולרית, תיתכן עדיפות לשימוש בשימוש בשילוב מעכב ACE וחוסם תעלות סידן.
חשוב: נושא ההיענות של חולים לטיפול ביתר-לחץ-דם הוא בעל חשיבות מכרעת. לכן יש לסייע לחולים להתמיד בטיפול על ידי מעקב תקופתי ועידוד בדיקות לחץ-דם עצמיות. יש להתחשב בהיענות גם בבחירת התרופות כולל העדפת שילובי תרופות במידת האפשר.
סכרת
ערך מורחב – סוכרת
סכרת היא גורם סיכון משמעותי לטרשת עורקים וסיבוכיה. חולי סוכרת לוקים באירועים כליליים ואירועים מוחיים איסכמיים בשכיחות גבוהה יותר, בגיל צעיר יותר ובדרגת חומרה קשה יותר מאשר האוכלוסייה הכללית. לכן מקובל להתייחס אליהם כבעלי רמת סיכון הזהה לזו של אנשים עם עדות למחלה טרשתית.
מרבית חולי הסכרת סובלים מסוכרת סוג 2 ובמרביתם יש עודף משקל או השמנה. לכן יש חשיבות רבה לשמירת דיאטה שתביא לירידה במשקל ולפעילות גופנית כפי שפורט קודם לכן. תרומת הפעילות הגופנית לחולי סוכרת מטיפוס 2 שנמצאה כמשפרת את הרגישות לאינסולין, מורידה את רמות הגלוקוז ו-HbAlc ויש לה השפעה חיובית על פרופיל השומנים.
במחקרים רבים נמצא שטיפול בגורמי הסיכון, יתר לחץ דם ודיסליפידמיה אכן כרוך בירידה בהיארעות טרשת עורקים וסיבוכיה בחולי סכרת.
הטיפול בדיסליפידמיה בסכרתיים: ערך המטרה המקובל של LDL-cholesterol בחולי סוכרת סוג 2 ללא עדות למחלה קרדיווסקולרית הוא < 100 מיליגרם/דציליטר וטיפול הבחירה הוא סטטינים במטרה להוריד את ערכי ה-LDL-cholesterol ב-40-30 אחוזים לפחות ועדיף אף ב-50 אחוזים ,חשוב להדגיש שיש לעמוד בשני התנאים (גם ערך LDL-כולסטרול פחות מ־100 מיליגרם לדציליטר וגם ירידה ב־40-30 אחוזים מערך הבסיס). בחולי סוכרת סוג 2 עם עדות למחלה קרדיווסקולרית יש להתחיל טיפול בסטטינים ללא קשר לערך LDL התחלתי ויש לשאוף במידת האפשר לערך של < 70 מיליגרם/דציליטר. בחולי סוכרת סוג 2 מעל לגיל 40 שיש להם לפחות גורם סיכון נוסף, מומלץ להתחיל בסטטינים ללא קשר לערך LDL התחלתי במטרה להוריד את ערכי ה-LDL ב-40-30 אחוזים (ראה הטיפול בדיסליפידמיה).
למרות מיעוט הנתונים לגבי טיפול בסטטינים בחולי סוכרת מטיפוס 1, מומלץ לטפל בסטטינים בחולים אלה לאחר הגיעם לגיל 40. בחולים צעירים יותר מומלץ לטפל רק כאשר יש להם גורמי סיכון נוספים, או סיבוכים כגון נפרופתיה ורטינופתיה.
הטיפול ביתר לחץ דם: ערך המטרה של לחץ-דם בחולי סוכרת הוא < 130/80 מילימטר כספית ורוב החולים נזקקים לשילוב תרופות שכולל מעכבי הציר רנין-אנגיוטנסין (ראה טיפול ביתר לחץ דם).
הטיפול לאיזון רמת הגלוקוז: במחקר הפרוספקטיבי הגדול הראשון שנערך בחולים חדשים בסוכרת סוג 2 - UKPDS (UK Prospective Diabetes Study Group) נמצא שטיפול אינטנסיבי הקטין משמעותית את הסיכון לרטינופתיה ולנפרופתיה. הטיפול האינטנסיבי הקטין באופן משמעותי גם את הסיבוכים המאקרו-וסקולריים נתון שהתברר רק לאחר מעקב ארוך בן 17 שנה. השפעה מיטיבה של טיפול במטפורמין על סיבוכים מאקרו-וסקולריים בחולים שמנים הייתה בולטת אף יותר ונצפתה מוקדם יותר. ניסיונות להשיג איזון טוב עוד יותר של רמת הגלוקוז נסתיימו במפח נפש. בשלושה מחקרים בחולי עם סוכרת סוג 2 ,מבוגרים עם משך מחלה ארוך לא הייתה ירידה ובחלקם אף נצפתה עליה בתמותה קרדיו-וסקולרית. הבדלים אלה רומזים שהגנה מרבית מפני תחלואה קרדיווסקולרית נתנת להשגה בעיקר בחולים עם משך סוכרת קצר. נתונים נוספים ממחקרים אלה מראים שאיזון אינטנסיבי של גלוקוז היה יעיל בעיקר בחולים ללא מחלה מאקרווסקולרית משמעותית. מכאן שיש לשאוף לרמת יעד של המוגלובין מסוכרר (HbAlC) של פחות מ־7.0 אחוזים ואף נמוך מזה (< 6.5 אחוזים) בסכרתיים עם משך מחלה קצר וללא סיבוכים מאקרו וסקולריים. לעומת זאת בחולים מבוגרים עם משך מחלה ארוך וסיבוכים רבים ובעיקר כאשר תוחלת החיים היא קצרה יש לנהוג בגישה פחות אגרסיבית ולהסתפק בהמוגלובין מסוכרר של 7.0 אחוזים ואף גבוה מזה (בעיקר בחולים שבהם השגת איזון קפדני כרוכה באירועים רבים של היפוגליקמיה). במחקר ACCORD (Action to Control Cardiovascular Risk in Diabetes) נצפתה עליה בתמותה קרדיווסקולרית בקבוצה אשר טופלה באופן אינטנסיבי, במקביל לשיעור גבוה של אירועי היפוגליקמיה. אף על פי שהקשר סיבתי בין התופעות לא הוכח, חשוב בעיקר בחולים המבוגרים למנוע ככל האפשר אירועים של היפוגליקמיה על ידי תדרוך שלהם והתחשבות בגורם זה בבחירת הטיפול.
מחקר ה-UKPDS (UK Prospective Diabetes Study) מצביע על יתרון לשימוש בתרופה הוותיקה מטפורמין בחולים עם עודף משקל. שילוב של מטפורמין עם אינסולין היה יעיל יותר לעומת אינסולין בלבד בהורדת תחלואה ותמותה קרדיווסקולרית, במחקר שפורסם זה לא מכבר. לכן מטפורמין נחשב כתרופה מועדפת לטיפול בסוכרת סוג 2 הן בקו ראשון והן בשילוב עם תרופות אחרות.
השפעת תרופות אחרות לאיזון גלוקוז על תחלואה קרדיווסקולריות: במחקר ה-UKPDS טיפול אינטנסיבי באינסולין וסולפונילאוראה לעומת טיפול לא אינטנסיבי הוריד סיבוכים מאקרו-וסקולריים, במעקב ממושך. במחקר שנערך באנשים קדם-סכרתיים טיפול ב-Acarbose לעומת פלצבו היה כרוך בירידה ניכרת באירועים קרדיו-וסקולריים, אבל מספר מקרים היה קטן לכן יש צורך במחקרים נוספים. לגבי תרופות מקבוצת ה-Thiazolidinediones קיים ויכוח בספרות לגבי השפעתן על תחלואה קרדיווסקולרית ועיקר הוויכוח נסב על השפעת התרופה Rosiglitazone.
תוצאות מספר עבודות מראות עליה חד-משמעית בשכיחות הופעת אי-ספיקת לב (בערך פי 2) בשימוש גם ה-Rosiglitazone וגם ה-Pioglitazone ומספר מטה-אנליזה העלו חשד ש-Rosigltazone מעלה סיכון של אוטם בשריר הלב. לעומת זאת לגבי Pioglitazone מחקר ה-PROactive (The Prospective pioglitazone clinical trial in macrovascular events) הראה ירידה מתונה באירועים קרדיווסקולרים באנשים שטופלו בתרופה זו. לכן ממליצים מרבית ארגוני הרפואה המובילים להעדיף שימוש ב- Pioglitazone ולהגביל שימוש ב-Rosiglitazone. בכל מקרה אין להשתמש בתרופות אלו בחולים עם עדות לאי-ספיקת לב או ירידה בהתכווצות שריר הלב שהודגמה על ידי בדיקות הדמיה.
ההשפעה הקרדיווסקולרית של התרופות החדשות המשפיעות על ה-Incretins, הכוללות: מעכבי DPP-IV - Sitagliptin, Vildagliptin, וה-Exenetide Liraglutide :incretin mimetics - עדיין לא הובהרה ואין בשלב זה תוצאות של מחקרים פרוספקטיביים ארוכי-טווח שתוכננו לענות על השאלה.
טיפול באספירין: יעילות הטיפול המניעתי במינון נמוך של אספירין, כמניעה ראשונית, בקרב חולי סוכרת מסוג 2, הועמדה בספק רב במחקרים שפורסמו. לנוכח תופעות לוואי אפשריות של טיפול זה, על הרופא לשקול בכל מקרה את הצורך בטיפול באספירין ולקחת בחשבון נתונים של גיל, מין, קיום וגורמי סיכון נוספים.
לסיכום: על מנת להוריד את השיעור הגבוה של תחלואה ותמותה קרדיווסקולרית בחולים עם סוכרת סוג 2 יש לטפל במכלול גורמי הסיכון ובעיקר בדיסליפידמיה וביתר לחץ דם השכיחים מאוד בחולים אלו בנוסף לאיזון ערכי הגלוקוז. יעילות גישה זו הוכחה במחקר ה-STENO שבו טיפול אינטנסיבי במכלול גורמי הסיכון הוריד בלמעלה מ-50 אחוז את שכיחות הסיבוכים המיקרו והמקרו-וסקולריים לעומת קבוצת הביקורת. איזון אינטנסיבי של רמת הגלוקוז הוכח כמוריד סיבוכים מקרו-וסקולריים בעיקר בחולים עם משך לא ארוך של המחלה שאין להם עדיין עדות לסיבוכים אלו.
שומני הדם
הרמה הרצויה האידיאלית של TOTAL CHOLESTEROL בכלל האוכלוסייה היא פחות מ-180 מיליגרם לדציליטר, ושל LDL-כולסטרול - פחות מ-100 מיליגרם לדציליטר. (אף על פי שזו הרמה האידיאלית הרצויה יש לקחת בחשבון את הנתונים הפרטניים של כל נבדק בייחוד לפני שנותנים לו טיפול תרופתי ושם כך מיועדות ההמלצות המפורטות במסמך כולו).
עם זאת, הצורך לטיפול בשומני הדם נגזר ממידת הערכת הסיכון הכולל הפרטני כפי שפורט קודם לכן. היעד הראשוני של הטיפול בשומני הדם הוא מניעת או האטת התהליך של התפתחות טרשת העורקים על ידי הורדת רמת ה-LDL-כולסטרול אל יעדי מטרה מוגדרים מראש. יעדים משניים הם הורדת רמת הטריגליצרידים ה-non HDL cholesterol והעלאת רמת ה-HDL-כולסטרול. יעדי הטיפול והדרכים להשגתם מפורטים בטבלא מספר 5 ובתרשימי זרימה 1 ו-2. במקרים בהם יש ערכי טריגליצרידים גבוהים מ-500 מיליגרם אחוז בצום, הורדת הטריגליצרידים הופכת למטרה ראשונית (למניעת סכנה של דלקת הלבלב).
ביצוע בדיקת ליפידים
בכלל האוכלוסייה מומלץ לבדוק את רמות שומני הדם לפחות פעם אחת בגיל 20 לכל המאוחר. אם הרמות נמצאות ביעד, יש לבדוק את הרמות אחת לחמש שנים, או בעת הופעת גורם סיכון חדש (יתר לחץ דם, סוכרת, עישון). יש לבדוק את רמות שומני הדם ששה שבועות לאחר התחלת טיפול (תרופתי או אחר) או שינוי במינון. עם ההגעה לערך המטרה יש לחזור על הבדיקה לפחות פעם אחת לשנה. בילדים עם רקע משפחתי של דיסליפידמיה או מחלות לב בגיל צעיר מומלץ לבצע גם פרופיל שומנים ביחד עם ביצוע בדיקה אחרת לפחות פעם אחת.
אם אין בדיקה קודמת צריך לבצע בדיקה של פרופיל השומנים בכל גבר מעל גיל 40 ואשה מעל גיל 50 או לאחר מנופאוזה. בנוכחות היסטוריה משפחתית של דיסליפידמיה או מחלת לב מוקדמת או בנוכחות גורמי סיכון כמו יתר לחץ דם, השמנה, סוכרת או עדות לקיום טרשת לפי הדמיה יש לבצע את הבדיקה בכל גיל. גם בחולים עם מחלות דלקתיות כרוניות כמו ראומטואיד ארטריטיס (RA - Rheumatoid Arthritis), לופוס (SLE - Systemic Lupus Erythematosus) או פסואריאסיס (Psoriasis) יש לבדוק את הליפידים בכל גיל. אוכלוסייה נוספת שבה לפרופיל הליפידים יש חשיבות בכל גיל היא: חולים עם כבד שומני או מחלת כבד כרונית (בעיקר הפטיטיס C) וחולי HIV בייחוד אלו המטופלים תרופתית.
בחירת הטיפול
קיימות חמש קבוצות של תרופות המשמשות לטיפול בדיסליפידמיה: סטטינים, פיבראטים, רזינים, מעכבים ספציפיים של ספיגת כולסטרול במעי, וניאצין. אף על פי שישנם מחקרים לגבי כל אחת מהקבוצות, ההוכחות הטובות ביותר ליעילות במניעת אירועים קרדיווסקולריים והארכת תוחלת החיים קיימות לגבי קבוצת הסטטינים על סמך מחקרי ענק התערבותיים מבוקרים. מחקרים אלו הראו שככל שדרגת הסיכון הכללית ההתחלתית גבוהה יותר התועלת בטיפול להורדת כולסטרול גדולה יותר (מתבטא במספר קטן של אנשים שיש לטפל על מנת למנוע אירוע קרדיו-וסקולרי אחד NNT (Number Need to Treat).
בכל חשד לדיסליפידמיה משפחתית או סיפור משפחתי של מחלת לב וכלי דם בגיל צעיר יש לבצע בירור משפחתי מקיף.
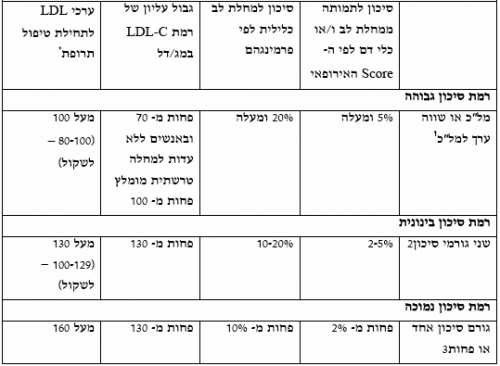
ערכי מטרה של LDL-כולסטרול בקבוצות סיכון שונות
חולים בקבוצת סיכון גבוהה
בכל החולים בדרגת הסיכון הגבוהה יש צורך להפחית את רמות ה-LDL-כולסטרול לערכים נמוכים מ־100 מיליגרם לדציליטר לפחות. לאור מספר רב של עבודות התערבותיות פרוספקטיביות מבוקרות שהראו יתרון מוכח להורדת LDL-כולסטרול לערכים נמוכים יותר ולאור קווי ההנחיה של ארגוני הבריאות הגדולים (European Society of Cardiology American Heart Association, American College of Cardiology, American Diabetes Association) שיצאו החל מ-2006 אנו ממליצים לשאוף בחולים בקבוצת הסיכון הגבוה להשגת ערכי מטרה של LDL פחות מ-70 מיליגרם/דציליטר. ישנה חשיבות מיוחדת להשגת ערכי מטרה אלו בעיקר בחולים עם המצבים הבאים: אנשים עם עדות למחלה קרדיווסקולרית בנוכחות סוכרת או גורמי סיכון נוספים, חולים לאחר אירוע כלילי חד או לאחר אירוע מוחי איסכמי על רקע טרשתי וחולים עם מחלת לב איסכמית פעילה. בחולים עם אירוע כלילי חד ישנה חשיבות להתחלה מיידית כבר באשפוז של טיפול במינון גבוה של סטטין פוטנטי לאור נתונים שהראו השפעה משמעותית של טיפול זה על הורדת אירועים חוזרים כבר בטווח של 30 יום מהאירוע הכלילי. במקרים בהם לא ניתן להשיג את ערכי המטרה על ידי טיפול בסטטינים פוטנטיים בלבד יש מקום לשילוב סטטינים עם תרופות שפועלות במנגנון משלים ושונה כגון ניאצין Ezetimibe או Bile acid resins.
הוכח שמתן מינון גבוה של סטטין פוטנטי סביב פרוצדורה של PCI (Percutaneous Coronary Intervention) מקטין את האיסכמיה המיוקרדיאלית הקשורה לפרוצדורה.
שינוי באורח החיים (פעילות גופנית ותזונה מתאימה) עשוי להביא לערכי המטרה, ברם, בחולים בסיכון גבוה מומלץ להתחיל בטיפול תרופתי במקביל לשינוי באורח החיים. בכל מקרה, תרופות הקו הראשון יהיו ממשפחת הסטטינים (HMG Co-A Reductase Inhibitors) שהוכחו כיעילות ביותר במניעת אירועים כליליים ווסקולריים אחרים, כולל אירועים מוחיים איסכמיים בחולים עם מחלת לב טרשתית.
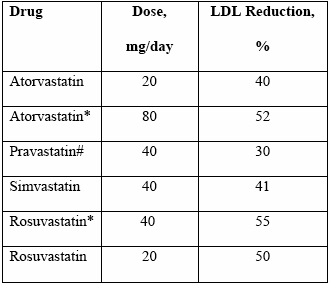
המינונים ההתחלתיים המומלצים של הסטטינים השונים, והשיעור הממוצע של הורדת רמת ה-LDL כולסטרול מפורטים בטבלא מספר 6. המינונים ההתחלתיים המומלצים בקבוצה זו גבוהים מהמינונים ההתחלתיים שאושרו לשימוש עם רישום התרופות בארץ על-מנת להשיג ירידת LDL של לפחות 40-30 אחוזים ורצוי מעל 50 אחוזים. יש לבדוק פרופיל שומנים מלא 6 שבועות לאחר כל שינוי במינון הסטטין. אם המטופל הגיע לערך המטרה או מתחתיו עם המינון ההתחלתי של התרופה, יש להמשיך בטיפול ללא שינוי תוך מעקב אחר ערכי שומני הדם. אם המטופל לא הגיע לערך המטרה עם מינון מקסימלי של סטטין בעל יעילות פרמקולוגית פחותה יש לשנות התרופה לסטטינים פוטנטיים יותר.
סטטינים במינונים גבוהים יכולים לגרום לעליה קלה של אנזימי כבד ובפחות מ-1 אחוז מהחולים לעליה שמעל פי 3 מהגבול העליון של הנורמה. המשמעות הקלינית של חריגות אלו מוטלת בספק. בנוסף קיימים דיווחים מועטים ביותר ולא חד-משמעיים של אי-ספיקת כבד בחולים שנטלו סטטינים. לכן חוקרים רבים וועדת מומחים שדנה בנושא מטילים ספק הן בנחיצות של מעקב שגרתי אחר תפקודי הכבד בחולים הנוטלים סטטינים והן בצורך בהפסקת הטיפול בסטטינים בחולים עם הפרעה מעל פי 3 מהגבול העליון של הנורמה. בכל מקרה כזה מומלץ לבדוק מה היו תפקודי הכבד לפני הטיפול, לחזור על הבדיקה, ולחפש סיבות אחרות להפרעה בתפקודי כבד. ההחלטה על הפסקת הטיפול או הפחתת מינון צריכה להתבסס על שיקול קליני הלוקח בחשבון את נחיצות הטיפול. באנשים עם כבד שומני, לאור הסיכון המוגבר שיש להם לפתח מחלות קרדיווסקולריות ולאור עבודות שהראו את בטיחות הטיפול בסטטינים באנשים אלו, אין כל מניעה לטיפול בסטטינים.
סימפטומים שריריים של כאבים, חולשה והתכווצות עלולים להופיע עם טיפול בסטטינים ויכולים להיות עם או בלי עליית CPK. עם זאת מיופתיה שמלווה בעליית CPK מעל פי 10 מהנורמה נדירה ורבדומיאלזיס (Rhabdomyolysis) נדיר אף יותר וקורה לרוב בחולים מבוגרים עם גורמי סיכון כגון: פגיעה כלייתית קודמת, סכרת, שילוב עם תרופות אחרות כגון: פיברטים, ציקלוספורין, אלכוהול או מקרולידים. אין הסכמה בדבר הצורך לעקוב אחרי CPK באופן רוטיני וועדת מומחים המליצה לבדוק רק אם יש סימפטומים שריריים משמעותיים שאין להם סיבה אחרת. אם הוחלט לעקוב אחר רמת CPK, מומלץ לבדוק את רמתו לפני תחילת הטיפול, כי קיימים מטופלים בהם הרמה גבוהה באופן בסיסי וללא קשר למחלת שריר, על מנת להימנע מהפסקת הטיפול שלא לצורך.
אם יש סימפטומים שריריים בלתי נסבלים יש להפסיק את הסטטין ולאחר חלוף הסימנים לחדש את הטיפול במינון נמוך יותר או סטטין אחר או שילוב של סטטינים במינון נמוך הנסבל על ידי החולה עם תרופות הפועלות במנגנון אחר: מעכב ספיגת כולסטרול (Ezetimibe) או קושר מלחי מרה (Bile acids resins). כאשר לא ניתן להגיע לערכי המטרה שהותוו לעיל, מומלץ להפנות את החולה למרפאה המתמחה בטיפול בשומני הדם.
- רמה נמוכה של HDL כולסטרול
מחקרים שבהם הושגה הורדה של ערכי LDL לתחום ערך מטרה בעזרת סטטינים הראו שרמה נמוכה של HDL כולסטרול היוותה עדיין מנבא חזק של סיכון לאירועים קרדיאליים. HDL כולסטרול נמוך מוגדר כפחות מ-40 מיליגרם לדציליטר בגברים או מ-50 מיליגרם לדציליטר בנשים. האמצעים הטיפוליים להעלאת רמות HDL כוללים אמצעים לא תרופתיים (תזונה עשירה בחומצות שומן חד בלתי רוויות כמו שמן זית וקנולה, אלכוהול, פעילות גופנית, הפחתת משקל והפסקת עישון) וטיפול תרופתי. התרופה היעילה ביותר להעלאת HDL כולסטרול היא ניאצין הגורמת לעליה תלוית מינון של 35-15 אחוזים. פיבראטים מעלים את רמות ה-HDL ב-20-15 אחוזים בעיקר באנשים עם רמות גבוהות של טריגליצרידים. לעומת המספר הרב של מחקרים שהוכיחו את יעילות סטטינים בהורדת אירועים קרדיווסקולריים, בוצע מספר קטן יחסית של מחקרים שבהן נבדקה יעילות פיבראטים או ניאצין. חלק מהעבודות הללו הראו יעילות של הטיפולים הללו בהורדת אירועים קרדיווסקולריים. לכן בחולים בקבוצת הסיכון הגבוה שבהם הושגו ערכי המטרה של LDL כולסטרול אבל יש עדיין ערכי HDL כולסטרול נמוכים, למרות שיפור בתזונה והגברת פעילות גופנית, יש מקום לשקול הוספת אחת מהתרופות הללו. השימוש בניאצין עם או ללא סטטינים מתאים גם לחולים בסיכון בינוני או לא גבוה שאצלם בולט ערך נמוך במיוחד של HDL כולסטרול. מתן הניאצין לסוגיו בארץ היה מוגבל בין היתר בגלל תופעות לוואי בעיקר הופעת הרגשת חום וסומק (Flush). פיתוח תכשירים שגורמים פחות לתופעת לוואי זו (Niaspan, Tredaptive) ומחקרים גדולים נוספים שנערכים כעת שמטרתם לקבוע בצורה ברורה את יעילות הניאצין בהורדת תחלואה קרדיווסקולרית, עשויים לגרום להגברת השימוש בתכשיר זה.
- דיסליפידמיה משולבת
במקרים של דיסליפידמיה משולבת הכוללת רמות גבוהות של כולסטרול וטריגליצרידים (עד 500 מיליגרם לדציליטר), המטרה הראשונית היא להפחית את כלל החלקיקים האטרוגניים (IDL ,VLDL ,LDL). הטיפול הראשוני במצב זה הוא בתרופות ממשפחת הסטטינים שיש להם השפעה על הפחתת רמות חלקיקים אלו ועל הורדת רמות הטריגליצרידים. בחולים בקבוצת הסיכון הגבוהה והבינונית המטופלים בסטטינים, אם רמת LDL-C נמצאת בטווח ערכי מטרה אבל רמת ה- TG עדיין גבוהה, יש מקום לשקול שילוב של סטטינים עם פיברטים או עם ניאצין ו/או עם כמות מתאימה של תכשירי אומגה 3.
עקב דיווחים על אינטראקציה בין סטטינים לפיבראטים, מתן שילוב תרופתי זה דורש תפקוד כלייתי סביר (קריאטינין מתחת ל-1.5), ויש צורך במעקב אחר תפקודי כליה, תפקודי כבד ורמות CPK בדם בכל המטופלים ובמיוחד באנשים עם תפקודי כליה גבוליים (בין 1.1 ל-1.5 קריאטינין) - רצוי במרפאת ליפידים. שילוב תרופתי אחר אשר יכול להוריד את רמות הטריגליצרידים ואיננו דורש מעקב חריג הוא מתן אומגה 3 (עד 3–4 גרם ליום - 800–1000 EPA ו-DHA) ביחד עם סטטין (את האומגה 3 ניתן לתת בשילוב עם כל התרופות לליפידים).
בחולים עם דיסליפידמיה משולבת שיש להם טריגליצרידים מעל 200 מיליגרם לדציליטר חישוב ה-LDL איננו מדויק. במקרים אלו יש לחשב את ה-Non-HDL cholesterol (כולסטרול כללי פחות HDL cholesterol). פרמטר זה נמצא כמנבא טוב יותר של הסיכון הקרדיווסקולרי מאשר LDL כולסטרול. ערכי המטרה של פרמטר זה גבוהים ב-30 מיליגרם לדציליטר לעומת LDL. לדוגמה: בחולים עם טריגליצרידים מעל 200 מיליגרם לדציליטר שבהם שואפים לערך מטרה של LDL כולסטרול פחות מ-100 מיליגרם לדציליטר, יעד המטרה המקביל של non HDL cholesterol יהיה פחות מ-130 מיליגרם לדציליטר. שימוש בערך NON-HDL כולסטרול לקביעת יעדי הטיפול מאפשר להשתמש גם בבדיקות ללא צום ונותן תוצאה מדויקת ונוחה בכל ערכי השומנים עד ל-500 מיליגרם אחוז טריגליצרידים.
קיים ויכוח בספרות האם רמות גבוהות של טריגליצרידים בלבד מהוות גורם סיכון בלתי תלוי להתפתחות מחלת לב כלילית. הופיעו עדויות התומכות בכך ולכן בחולים בקבוצת הסיכון הגבוהה שיש להם היפרטריגליצרידמיה בלבד לאחר 3–6 חודשים של שינוי אורחות חיים יש מקום לשקול טיפול בפיברטים, ניאצין או מינונים גבוהים של אומגה 3. במצבים של היפרטריגליצרידמיה ניכרת מעל 500 מיליגרם לדציליטר יש הכרח לטפל על מנת למנוע את הסיבוך של אירועי דלקת חדה של הלבלב.
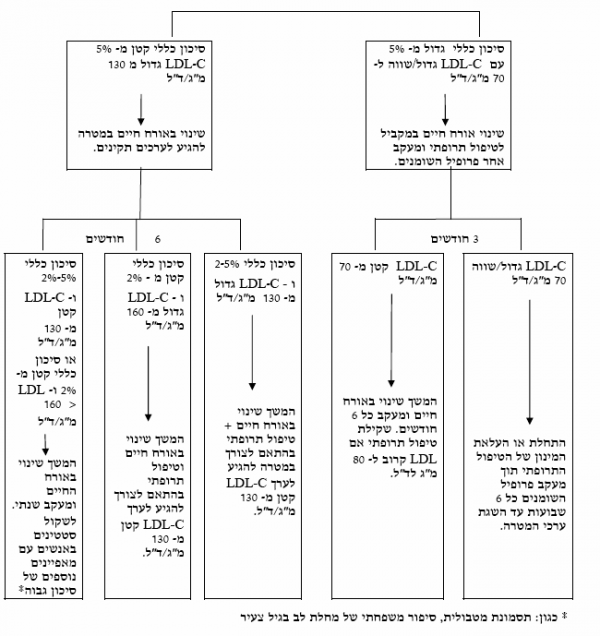
חולים בקבוצת סיכון בינונית
בחולים אלו מומלץ להוריד את ערכי LDL לערכים הנמוכים מ-130 מיליגרם לדציליטר (ואת ערכי ה-non HDL cholesterol לפחות מ-160 מיליגרם לדציליטר) ערכים הנמוכים מ-100 (LDL) או 130 (non HDL) הם ערכים רצויים גם בקבוצה זו ובמידת האפשר יש לשאוף לערכים אלו. בחולים אלו יש להתחיל בשינוי אורח החיים למשך 3–6 חודשים. אם ערכי ה-LDL-כולסטרול נותרים מעל ערך המטרה, יש להוסיף טיפול תרופתי, בהתאם לעקרונות שפורטו לגבי חולים בסיכון גבוה.
חולים בקבוצת סיכון נמוך
בחולים אלו יעד הטיפול הוגדר כרמת LDL-כולסטרול פחות מ-160 מיליגרם לדציליטר (non HDL cholesterol פחות מ-190 מיליגרם לדציליטר). יש להתחיל בשינוי אורח החיים למשך 3–6 חודשים. אם ערכי ה-LDL-כולסטרול נותרים מעל ערך המטרה, יש לשקול הוספת טיפול תרופתי, בהתאם סיכון הכולל המשורך לגבי החולה הפרטני.
מצבים מיוחדים
(בהם נוסחאות חישוב הסיכון אינן מספיקות).
התקדמות יכולות ההדמיה של טרשת העורקים בעזרת כלים אבחוניים מתקדמים כמו: דופלר של עורקי הצוואר והירך, צנתור וירטואלי, טומוגרפיות של כלי הדם והערכת כמויות הסידן בעורקים הכליליים והאחרים ביחד עם הופעת תבחינים נוספים בבדיקות הדם לאיבחון דלקת כגון CRP ברגישות גבוהה או פלאק טסט (LP-PLA2) יוצרים מצב בו אנו נדרשים להעלות את דרגת הסיכון המחושבת לפי ה-SCORE או הפרמינגהם ולטפל בהתאם. דוגמה טיפוסית למצב כזה הוא מחקר JUPITER שפורסם, והראה ירידה בתחלואה ובתמותה קרדיווסקולרית על ידי מתן מינון גבוה של סטטינים גם באנשים ללא עדות למחלה קרדיווסקולרית עם דרגת סיכון נמוכה או בינונית על פי נוסחת פרמינגהם. במחקר זה נכללו רק אנשים מבוגרים (נשים מעל גיל 60 וגברים מעל גיל 50) עם high-sensitive C reactive protein (CRP) גבוה שידוע כסמן של מחלה טרשתית ודלקתית ואחוז גבוה מהמשתתפים במחקר היו בעלי עודף משקל ותסמונת מטבולית או סיפור משפחתי של מחלות קרדיווסקולריות. ה-FDA החליט לאמץ את תוצאות המחקר ולאשר את ההתוויה לטיפול בסטטין לאנשים עם נתונים הדומים לאלו שנכללו בו. ההמלצות של האיגוד הקנדי לטרשת כללו אף הם המלצה לטפל בחולים עם פרופיל דומה לזה שמתואר במחקר היופיטר. לאור זאת יש לדעתנו להכניס את בדיקת ה-CRP כבדיקה להערכת הסיכון במיוחד באנשים מבוגרים ובמקרים בהם יש התלבטות לגבי קביעת דרגת הסיכון. באנשים עם ערכי CRP ברגישות גבוהה השווים או גבוהים מ־2 מיליגרם לליטר יש לשקול התחלת טיפול בסטטינים מוקדם יותר גם באנשים ללא מחלה טרשתית ידועה, בייחוד אם יש להם תסמונת מטבולית או סיפור משפחתי של מחלות קרדיווסקולריות בגיל צעיר, זאת גם אם הסיכון שלהם על פי SCORE ופרמינגהם מוערך כנמוך-בינוני. במקרים אלו יש לשקול טיפול בסטטינים על מנת להוריד את ערכי ה-LDL לפחות מ-100 מיליגרם לדציליטר או לפחות ב-40-30 אחוזים מהערך ההתחלתי.
בדיקת ה-CRP-HS שונה מבדיקת ה-CRP המקובל בקופות החולים, שאינה רגישה מספיק לצורך זה.
גם לבדיקות דומות נוספות כגון הפלאק טסט או בדיקות הדמיה המראות על הימצאות טרשת בעורקים יש להתייחס כאל מדד המסייע להגדיר את דרגת הסיכון במקרים גבוליים או במקרים בהם השיטות המקובלות אינן נותנות מענה מספק.
תרשים זרימה - המלצות לטיפול בשומני הדם
- יש להעריך את הסיכון הכללי למחלות לב וכלי דם לפי לוחיות הסיכון
- יש לשלול היפרליפידמיה משנית כגון: השמנת יתר, סוכרת, היפותירואידיזם, מחלות כבד וכליה
- בחישוב הסיכון הכללי יש לקחת בחשבון גם סוכרת, 40 > HDL מיליגרם לדציליטר בגברים ו-< 50 מיליגרם לדציליטר בנשים, טריגליצרידים > 150 מיליגרם לדציליטר ודיסליפידמיה משפחתית
טבלה מס' 5: המלצות טיפוליות ל-LDL כולסטרול ברמות סיכון שונות
(לכל החולים יש לתת המלצות לשינוי באורח החיים).
- מל"כ = מחלת לב כלילית כוללת: אוטם, תסמונת תעוקתית, ניתוח מעקפים או טיפול מלעורי בהצרות כלילית, עדות לאיסכמיה מיוקרדיאלית. שווה ערך למל"כ = מחלת כלי דם פריפרית (ABI קטן מ-0.9), מפרצת בותין הבטני, אירוע מוחי איסכמי על רקע טרשתי, רבדים טרשתיים תסמיניים בעורק התרדמה, סוכרת, או 2 גורמי סיכון שמביאים לסיכון של יותר מ-5 אחוזים לפי SCORE או יותר מ-20 אחוזים לפי פרמינגהם
- גורמי סיכון: עישון, לחץ דם גבוה מ-90–140 או בטיפול, HDL כולסטרול נמוך מ-40, סיפור משפחתי של מל"כ בגברים מתחת לגיל 55 ובנשים מתחת לגיל 65. השמנת יתר
- בטיפול תרופתי רצוי להפחית רמת LDL-כולסטרול לפחות ב-40-30 אחוזים בגיל גבוה מ-45 בגברים ו-55 בנשים ואם אפשרי אזי ביותר מ-50 אחוזים. בחולים עם רמות גבוהות של טריגליצרידים ורמות נמוכות של HDL ניתן לשלב פיבראטים, חומצות אומגה 3 או ניאצין
- מחקרים מראים שברמות אלו הפחתת רמת LDL-כולסטרול אל מתחת ל-100 מיליגרם לדציליטר היא אופציה טיפולית טובה. הורדה אל רמות הנמוכות מ-70 מיליגרם לדציליטר היא אפשרות ראויה אף יותר ואם החולה מגיע לערכים אלו על המנונים שקיבל אין להפחית את המינון
בחולי סוכרת יש להפחית רמת LDL כולסטרול ב-40-30 אחוזים לפחות ועדיף במעל 50 אחוזים, כאשר ערך המטרה נמוך מ-100 מיליגרם לדציליטר. בחולים עם אירוע כלילי חד יש להתחיל טיפול מידי בסטטין על מנת להגיע לערך מטרה של פחות מ-70 מיליגרם לדציליטר או שווה ערך לו.
טבלה מס' 6: המינונים המומלצים של הסטטינים השונים בחולים במניעה שניונית או בסיכון גבוה, והשיעור הממוצע הצפוי של הורדת רמת ה-LDL-כולסטרול
- המינונים סביב פרוצורה חודרנית צנתורית בנסיבות של ACS (Acute Coronary Syndrome) או אוטם חריף ובסולמית פרבסטטין שאינו מומלץ למניעה משנית פרט למקרים מיוחדים.
לאחר התחלת הטיפול בסטטינים בכל מינון, הכפלת המינון מביאה לתוספת קטנה יחסית באפקט של הורדת LDL כולסטרול (~ 6 אחוזים). לכן במקרים ובהם יש צורך בהורדה נוספת ניכרת יש לשקול מעבר לסטטין פוטנטי יותר או שילוב סטטין עם תרופות מסוג ניאצין Ezetimibe או Bile-acids resins
המלצות כלליות
מעבר לטיפול התרופתי בגורמי הסיכון במידת הצורך מומלץ לטפל ב:
מומלץ לתת אספירין במינון נמוך לכל החולים במניעה שניונית (75–160 מיליגרם ליום). [הערה-יש לקחת בחשבון שאגרנוקס המאושרת בעולם ובישראל מכילה אספירין 50 מיליגרם ליום בשילוב עם דיפירידאמול בשחרור איטי. מציעים על כן או להוריד את טווח המינונים המצויין כאן ולהשאיר אספירין במינון נמוך. [לחילופין להפנות להנחיות למניעה של אירועים מוחיים המובאות בהמשך], יעילות הטיפול המניעתי באספירין, כמניעה ראשונית הועמדה בספק בחלק מהמחקרים. בכל מקרה מדובר בהורדה קטנה של הסיכון לאוטם בגברים בלבד והקטנת הסיכון לאירוע מוחי בנשים בלבד. בשני המינים לא הוכחה ירידה בתמותה כללית או תמותה מסיבות קרדיווסקולריות. לאור הסיכון המוגבר לדמם על הרופא לשקול בכל מקרה את הצורך בטיפול באספירין ולקחת בחשבון נתונים של גיל, מין, וקיום גורמי סיכון נוספים.
במינון 75 מ"ג לחולים עם אי-סבילות לאספירין. לאחר השתלת תומכן מסוג DES (Drug Eluting Stent) יש צורך לשלב טיפול באספירין עם קלופידוגרל למשך 12 חודשים לפחות. לאחר השתלת תומכן מסוג BMS (Bare Metal Stent) יש צורך במינימום של שבועיים טיפול משולב (כאשר יש סכנת דמם) אבל מומלץ טיפול ממושך יותר 1–12 חודשים. גם בחולים לאחר אירוע כלילי חד ללא השתלת תומכון מומלץ לתת קלופידוגרל למשך חודש לפחות ורצוי למשך 12 חודשים.
בכל החולים לאחר אוטם שריר הלב, בייחוד בנוכחות פגיעה בתפקוד הלב שאין להם התווית-נגד. (עדיף לא נורמיטן).
בחולי אוטם שריר הלב עם אי ספיקת לב או הפרעת התכווצות אזורית נרחבת או עם מקטע פליטה (EF - Ejection Fraction) נמוך מ-40 אחוזים, או אוטם קדמי נרחב או אוטם חוזר או סוכרת עם יתר לחץ דם ו/או עדות לנפרופתיה (מיקרואלבומינוריה). מעבר לכך ניתן לתת את חוסם ה-ACE לכל חולה עם אוטם בהתאם לשיקול דעתו של הרופא.
בחולי סוכרת מטיפוס 2 עם פרוטאינוריה ו/או יתר לחץ דם והוכחה אקוקרדיוגרפית להיפרטרופיה של חדר שמאל, ובחולים עם התוויה למתן מעכבי ACE שאינם יכולים לקבלו בשל תופעת לוואי של שיעול או אנגיואדמה, הקבוצה המועדפת היא חוסמי הרצפטור לאנגיוטנסין. יודגש כי היפרקלמיה והחמרה בתפקודי הכליה הן תופעות לוואי משותפות למעכבי ACE ולחוסמי הקולטן לאנגיוטנסין.
בחולים עם סיכון מוגבר לאירוע תרומבואמבולי: מסתם תותב, מפרצת או קריש דם בחדר שמאל, פרפור פרוזדורים התקפי או קבוע, אי ספיקת לב משמעותית וטרומבופיליה ידועה הקשורה בנטייה תרומבואמבולית, יש לתת וורפרין (קומדין) מתוך מגמה לשמור על תחום מטרה של 2–4 INR. (בהתאם למצב הספציפי) זאת תוך התאמה לחולה הספציפי ולטיפול שהוא כבר מקבל (קלופידוגרל ואספירין בחולי לב).
מניעה של אירוע מוחי איסכמי
אף על פי שהנושא של מניעת אוטמים מוחיים נכלל במסמך, ייחדנו פרק נפרד זה בשל ההיבטים המיוחדים של המחלה. פרוט ההנחיות הקליניות למניעה וטיפול באירוע מוחי איסכמי מובאות ב-המלצות הוועדה מטעם: האיגוד הנוירולוגי בישראל
ההמלצות המובאות כאן דנות בקצרה במניעת אוטמים מוחיים בחולים שעברו אירוע מוחי איסכמי או TIA או עם עדות לאוטמים מוחיים בבדיקות דימות, או בחולים שלא עברו אירוע מוחי אך עם היצרות טרשתית מוכחת בעורקי הצוואר ו/או המוח או עם מקור תסחיפי בסיכון גבוה.
אירוע מוחי הוא גורם המוות השלישי בשכיחותו בישראל וגורם הנכות הנוירולוגית העיקרי במבוגר. מדי שנה מתרחשים בישראל כ-15 אלף אירועים מוחיים. אוטמים מוחיים מאותרים בבדיקות דימות של המוח בשיעור גבוה עד פי-10, והימצאותם קשורה לסיכון מוגבר להופעת הפרעה קוגניטיבית קלה ועד הופעת שיטיון (דמנציה). מכלל האירועים המוחיים כ-85 אחוזים הם על רקע איסכמי. אירוע איסכמי חולף (TIA) נמשך לרוב פחות מ-60 דקות. על-פי הגדרה חדשה, אירוע שבעקבותיו מבוצעת הדמיה ומודגם אוטם מוחי רלוונטי מהווה למעשה אירוע מוחי איסכמי, בלי קשר למשך התסמינים.
הסיבות לסיכון מוגבר לאוטמים מוחיים הן רב-גונית וכוללת מחלה טרשתית של כלי דם גדולים (כגון היצרות טרשתית בעורקי התרדמה, בעורקים התוך-גולגולתיים, או טרשת בקשת הותין), מחלה חסימתית של כלי דם מוחיים קטנים (כגורם לאוטם לקונרי), מקור לבבי לתסחיף (כגון פרפור פרוזדורים) וסיבות ייחודיות אחרות (כגון דיסקציה של כלי דם, תרומבופיליה ועוד).
עקרונות הטיפול המניעתי
- יש לטפל בגורמי הסיכון ולהמליץ על שינוי באורח החיים כמקובל במניעה של חולים בסיכון גבוה כמפורט לעיל. תשומת לב מיוחדת יש לתת לאיזון מיטבי של יתר לחץ דם ושומני הדם
- מיד לאחר TIA או אירוע מוחי איסכמי קיים סיכון גבוה במיוחד לאירוע מוחי חוזר. על-כן יש לברר באופן דחוף את סיבת האירוע ולהתאים את הטיפול המניעתי בהתאם לסיבתו
- טיפול תרופתי מניעתי המקובל לטווח הארוך הוא על ידי תכשירים נוגדי איגור טסיות. התרופה הנפוצה ביותר בשימוש היא אספירין. מינון בין 50–325 מיליגרם ליממה מומלץ במרבית המקרים להפחתת הסיכון להישנות אירוע מוחי איסכמי. הורדת הסיכון היחסי להישנות אירוע מוחי על ידי אספירין הוא בשיעור של כ-20 אחוזים בלבד. תרופות אחרות שהוכחו כיעילות למניעת שבץ חוזר הן קלופידוגרל במינון 75 מיליגרם פעם ביום או תרופה המכילה שילוב בשחרור איטי של דיפירידאמול במינון 200 מיליגרם ואספירין 25 מיליגרם פעמיים ביום. יש להתאים את הטיפול התרופתי לכל חולה לפי הנתונים הרפואיים
היצרות טרשתית בעורקי התרדמה (קרוטיס)
- טיפול התערבותי לפתיחת היצרות משמעותית בעורקי התרדמה הפנימיים (קרוטיס) יעיל במקרים מסוימים לשם מניעה של אירוע מוחי איסכמי. הסיכון להתפתחות אירוע מוחי נקבע על-פי חומרת ההיצרות, על-פי הגיל, המין, ונתונים רפואיים נוספים, אך שונה מאוד בין היצרות תסמינית (דהיינו כאשר התרחש אירוע מוחי איסכמי כלשהו בפיזור של העורק המוצר) לבין היצרות א-תסמינית: הסיכון השנתי להתפתחות אירוע מוחי בהיצרות קשה שהייתה תסמינית הוא כ-15-13 אחוזים, לעומת כ-3-1 אחוזים בהיצרות קשה א-תסמינית
- ניתוח אנדארטרקטומיה הוא ההתערבות אשר בה הניסיון הרב ביותר. ניתוח מומלץ במרכזים בהם ידוע כי שיעור הסיבוכים הסב-ניתוחיים בהיצרות תסמינית קטן מ־6 אחוזים, ובהיצרות א-תסמינית מ־3 אחוזים. במקרים מסוימים קיימת אפשרות התערבות על ידי טכנולוגיה של פתיחה מלעורית של ההיצרות על ידי תומכון, אך יעילות טכנולוגיה זו לעומת ניתוח טרם נתבררה עד תומה במחקרים מבוקרים גדולים
- יש חשיבות רבה לזמן החולף מהתרחשות האירוע התסמיני ועד להתערבות טיפולית. התועלת מהתערבות גבוהה במיוחד כאשר זו מבוצעת תוך שבועיים מהתרחשות האירוע האיסכמי התסמיני
- בהיצרות תסמינית קשה של עורק תרדמה (בדרגה של 99-70 אחוזים), קיימת הוריה ברורה להתערבות. כאשר ההיצרות היא בינונית (בדרגה של 50-70 אחוזים), ההוריה לניתוח היא רק במקרים מסוימים, ויש להתייעץ באופן פרטני עם רופא מומחה. בהיצרות קריטית הגורמת לתמט של העורק מעבר להיצרות (Near occlusion) התועלת מהתערבות היא גבולית, אם בכלל. אם קיימת היצרות קטנה מ-50 אחוזים, אין הצדקה להתערבות ניתוחית
- בהיצרות א-תסמינית קשה, ההוראה להתערבות היא רק במקרים מסוימים. במקרים אלו התועלת מההתערבות היא קטנה יחסית ונצפית רק בטווח הארוך ועל-כן מתאימה רק לחולים בהם תוחלת החיים הצפויה היא למעלה מ-5 שנים. כיון שעדיין לא הוכחו בוודאות מאפיינים לבעלי סיכון מוגבר יותר יש לדון לגבי כל מטופל באופן פרטני ולהתייעץ עם רופא מומחה
הצרות תסמינית בעורקים תוך-גולגולתיים
לאור התפתחות תומכנים ייחודיים לשם הרחבת הצרויות בעורקי המוח התוך-גולגולתיים - הגם שיעילות פעולות אלו טרם הוכחה באופן מדעי - יש, במקרים המתאימים, להתייעץ עם מומחה בתחום.
פרפור פרוזדורים או מקור לתסחיפים בסיכון גבוה
- בחולים עם פרפור פרוזדורים התקפי או קבוע לאחר אירוע מוחי איסכמי, או הנמצאים בסיכון גבוה לתסחיפים, הטיפול המניעתי המומלץ, אם אין הורית נגד ברורה, הוא בנוגדי קרישה במטרה להגיע לערכי INR של 2–3. גם במצבים קרדיאליים אחרים קיימת חשיבות בטיפול בנוגדי קרישה במניעת שבץ מוח (כגון מסתם תותב או קריש דם בחדר שמאל)
- בחולים עם מקור לבבי אחר לתסחיפים בסיכון גבוה, נטייה מוכחת לקרישיות יתר ובהמלצות ייחודיות נוספות, יש מקום לשקול טיפול בנוגדי קרישה בהתייעצות עם רופא מומחה. כך גם לגבי השימוש בהתקנים לסגירת חלון סגלגל פתוח שאובחן במהלך הברור
התסמונת המטבולית
ערך מורחב – התסמונת המטבולית – The metabolic syndrome
התסמונת המטבולית מורכבת משילוב של מצבים הקשורים בנטייה להתפתחות טרשת: תנגודת לאינסולין (עם או ללא אבחנת סוכרת), דיסליפידמיה (רמה נמוכה של HDL-כולסטרול, רמה גבוהה של טריגליצרידים, Small Dense LDL), נטייה ליתר לחץ דם, ומצבי דלקת וקרישיות יתר.
ההגדרה של ה-National Cholesterol Education Program Adult Treatment Panel III 66 ,NCEP-ATP III של התסמונת המטבולית כולל הימצאות שלושה מבין המאפיינים הבאים:
- השמנה מרכזית (היקף מותניים מעל 102 סנטימטר בגבר או 88 סנטימטר באשה)
- רמת טריגליצרידים > 150 מיליגרם לדציליטר
- רמה נמוכה של HDL-C (מתחת ל-40 מיליגרם לדציליטר בגברים או 50 מיליגרם לדציליטר בנשים)
- לחץ דם מעל 130/85 מילימטר כספית
- רמת גלוקוז בצום > 100 מיליגרם לדציליטר
מאפיינים נוספים של התסמונת המטבולית הם רמה גבוהה של CRP ופיברינוגן, רמה גבוהה של Apo-B, וחלקיקי LDL קטנים וצפופים.
קיום התסמונת המטבולית קשור בעליה ניכרת וחד-משמעית לפתח סוכרת סוג 2. ה-American Heart Association רואה בקיום התסמונת המטבולית גורם סיכון לפתח מחלות קרדיווסקולריות, אם כי התעורר ויכוח האם הסיכון הכרוך בקיום התסמונת המטבולית גבוה מסך הכל התרומה של כל מרכיבי התסמונת הידועים כגורמי סיכון להאצת התהליך הטרשתי.
- הטיפול בתסמונת המטבולית כולל בעיקר שינוי באורחות חיים
- ירידה במשקל. עודף משקל הוא גורם סיכון חשוב להתפתחות מחלה כלילית ומהווה מטרה חשובה לטיפול. ירידה במשקל משפרת את מרבית גורמי הסיכון למחלות לב וכלי-דם ואת המרכיבים השונים של התסמונת המטבולית (מניעה וטיפול בהשמנת יתר. דין וחשבון הוועדה המקצועית מטעם: האיגוד הישראלי לרפואת משפחה, האיגוד הישראלי לרפואה פנימית, האיגוד הישראלי לאנדוקרינולוגיה, החברה לחקר, מניעה וטיפול בהשמנת יתר, החברה לתזונה קלינית, המחלקה למטבוליזם ותזונת האדם, בית הספר לרפואה, האוניברסיטה העברית, ירושלים, המרכז הלאומי לבקרת מחלות, משרד הבריאות, שירות המזון והתזונה, משרד הבריאות 2003). לשם השגת ירידה במשקל יש להקפיד על תזונה נכונה (ראה קטע קודם על התזונה הנכונה). ישנן הוכחות שגם ירידה מתונה של 10-5 אחוזים ממשקל הגוף מביאה לשיפור בערכי גלוקוז, טריגליצרידים ולחץ הדם
- פעילות גופנית מסייעת גם היא, ללא תלות בהפחתת המשקל, בשיפור המרכיבים השונים של התסמונת המטבולית (ראה קטע קודם על פעילות גופנית)
בנוסף לשינוי באורחות החיים יש לשקול הוספת טיפול תרופתי למרכיבי התסמונת המטבולית בהתאם לדרגת החומרה של ההפרעה והסיכון הכללי כפי שתואר בפרקים הקודמים.


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק